Kommunaludvalget 2010-11 (1. samling)
L 176
Offentligt
Kommunal medfinansieringpå sundhedsområdet
Indenrigs- og SundhedsministerietFinansministeriet
IndholdsfortegnelseDEL I – BAGGRUND1Indledning og kommissorium ..............................................................................1.1 Kommissorium.............................................................................................1.2 Regelsæt......................................................................................................1.3 Arbejdets tilrettelæggelse............................................................................DEL II – UDVIKLING OG AKTUELLE RAMMER2Udvikling og rammer ...........................................................................................2.1 Indledning....................................................................................................2.2 Aktivitet og regionale udgifter .....................................................................2.3 Variation i aktivitet og udgifter mellem kommuner ......................................2.4 Aktivitetsafhængig kommunal medfinansiering af det regionalesundhedsvæsen ...........................................................................................2.5 Variation i aktivitetsafhængig kommunal medfinansiering mellemKommuner...................................................................................................2.6 Kommunal medfinansiering og geografi ......................................................2.7 Kommunal medfinansiering og alder............................................................2.8 Kommunal medfinansiering og socioøkonomiske faktorer ...........................2.9 Kommunal medfinansiering for somatikken.................................................2.10 Genindlæggelser..........................................................................................2.11 Korte indlæggelser.......................................................................................2.12 Særligt vedrørende ældre medicinske patienter ...........................................2.13 Kommunal medfinansiering for psykiatrien ..................................................2.14 Kommunal medfinansiering for praksisområdet...........................................2.15 Den kommunale pleje- og forebyggelsesindsats...........................................2.16 Samarbejde mellem regioner og kommuner i henhold til sundhedsloven .....3Det kommunale styringsgrundlag........................................................................3.1 Indledning....................................................................................................3.2 Datagrundlag for kommunerne....................................................................Bilag 3.1 Oversigt over dataindhold i Kommunaløkonomisk-................................Sundhedsinformationsgrundlag (KØS)...................................................23242627293234353739414447474753221717182077912
DEL III – OVERVEJELSER4Kommunal medfinansiering.................................................................................4.1 Indledning....................................................................................................4.2 Det somatiske område .................................................................................4.3 Øvrige områder (psykiatri og praksissektor) .................................................4.4 Opsamling og samlet afvejning ....................................................................Scenarie 1 – ændring af lofter, somatik ................................................................Scenarie 2 – ændring af lofter og medfinansieringsprocent, somatik....................Scenarie 3 – ændring af lofter og medfinansieringsprocent, somatik, psykiatriog praksisområdet ...........................................................................Bilag 4.1 DRG-systemet........................................................................................5Kommunalt styringsgrundlag ..............................................................................5.1 Indledning....................................................................................................5.2 Overvejelser om et styrket kommunalt styringsgrundlag og en øgettransparens..................................................................................................5.3 Opsamling ...................................................................................................1031059710110310357575784929496
DEL I – BAGGRUND
Kapitel 1. Indledning og kommissorium
1. Indledning og kommissorium1.1 Kommissorium
Med kommunalreformen fik kommunerne en større rolle på sundhedsområdet. Sam-tidig blev der i finansieringen af regionernes sundhedsudgifter indført et kommunaltfinansieringsbidrag, der skulle give kommunerne en yderligere tilskyndelse til at ydeen effektiv forebyggelses-, trænings- og plejeindsats.Med økonomiaftalerne mellem regeringen, KL og Danske Regioner for 2009 og2010 er det aftalt at nedsætte et udvalg, der skal vurdere mulighederne for at styrkedet generelle kommunale incitament gennem ændringer af den nuværende model formedfinansiering. Med finanslovsaftalen for 2009 er det aftalt, at analysen blandt an-det vil andet have fokus på samspillet mellem kommunernes og regionernes indsatsover for ældre medicinske patienter.Regeringens sundhedspolitiske udspil fra oktober 2009 fastlægger, at analyserne skalomhandle, hvordan den kommunale medfinansiering på sundhedsområdet kan om-lægges, så den aktivitetsafhængige finansiering øges med en modsvarende reduktionaf det kommunale grundbidrag.Sigtet er et øget kommunalt fokus på at reducere antallet af uhensigtsmæssige ind-læggelser og genindlæggelser via en effektiv forebyggelses- og plejeindsats.Udvalgets opgaver er på den baggrund:Beskrive udviklingen siden 2007 og aktuelle rammer, herunder udviklingen forden kommunale medfinansiering samlet og relativt mellem kommunerne, samtudviklingen mht. brugen og indhold af sundhedsaftaler.Belyse forskelle mellem kommuner mht. forbruget af sundhedsydelser, herundersom indikator for en mere effektiv kommunal forebyggelses-/plejeindsats. Påbaggrund af en belysning af det kommunale styringsgrundlag, herunder særligttilgængelige data for det kommunale forbrug af sygehusydelser, vurderes mulig-hederne for en øget nyttiggørelse af eksisterende data, herunder offentliggørelseaf relevante indikatorer med henblik på at synliggøre forskelle og øge udbredel-sen af ’bedste praksis’ på særligt plejeområdet.Analysere hvordan den kommunale medfinansiering på sundhedsområdet kanomlægges, så den aktivitetsafhængige finansiering øges med en modsvarende re-duktion af det kommunale grundbidrag.I analyserne sætte særligt fokus på det somatiske område og de ældre medicinskepatienter. Analysen skal omfatte generelle takstændringer i form af øgede medfi-nansieringsprocenter og/eller ændrede lofter. Herudover kan belyses mulighedenfor differentierede takster på forskellige sygdomsområder, herunder eventuel ud-tagelse af konkrete sygehusbehandlinger, og aldersgrupper.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
7
Kapitel 1. Indledning og kommissorium
For de øvrige områder omfattet af kommunal medfinansiering (primærsektorenog psykiatrien) tage udgangspunkt i en principiel vurdering af fordele og ulemperved en ændret/øget kommunal medfinansiering som grundlag for eventuellekonkrete overvejelser om ændringer.Idet omfang det er relevant inddrage sundhedsaftaler, som et vigtigt instrumenttil at fremme målet om en fokuseret og koordineret kommunal og regional ind-sats, ikke mindst ift. de ældre medicinske patienter.
Analysen af mulige ændringer af den kommunale medfinansiering skal ske underiagttagelse af overordnede hensyn om at undgå kassetænkning, usikkerheden i for-hold til at identificere specifikke diagnoser med en sammenhæng mellem den kom-munale indsats og behov for sygehusbehandling, samt byrdefordelings- og stabili-tetshensyn (kommunal budgetsikkerhed). Udvalgets arbejde skal endvidere baserespå den nuværende opgavefordeling, idet der herunder ikke regionalt eller kommunalter forudsat opbygning af nye parallel-funktioner på området.Vurdering af eventuelle byrdefordelingsmæssige konsekvenser for kommuner og re-gioner ses i sammenhæng med Finansieringsudvalgets løbende arbejde. Udvalgetsforslag forudsættes ikke at indebære væsentlige fordelingsmæssige effekter.Der forudsættes en samlet uændret niveau for den kommunale finansiering, idet æn-dringsforslag samlet forudsættes at øge den aktivitetsafhængige kommunale medfi-nansiering med en modsvarende reduktion af det kommunale grundbidrag. Muligetiltag fra udvalget må ikke indebære samlede offentlige merudgifter.Udvalget får deltagelse af Ministeriet for Sundhed og Forebyggelse (2 medlemmer),Indenrigs- og Socialministeriet (1 medlem), Finansministeriet (2 medlemmer), KL (2medlemmer) og Danske Regioner (2 medlemmer). Finansministeriet varetager for-mandskabet. Sekretariatet varetages af Finansministeriet og Ministeriet for Sundhedog Forebyggelse.Udvalget afrapporterer i foråret 2010.Udvalget har haft følgende sammensætning:Cheføkonom Jan Olsen, KLKontorchef Peter Kjærsgaard, KLCheføkonom Kristian Heunicke, Danske RegionerKontorchef Malene Højsted Kristensen, Danske RegionerAfdelingschef Svend Særkjær, Indenrigs- og SundhedsministerietKontorchef Dorte Lemmich Madsen, Indenrigs- og SundhedsministerietKontorchef Andreas Jull Sørensen, Indenrigs- og SundhedsministerietAfdelingschef Jens Gordon Clausen, Finansministeriet (formand)Chefkonsulent Søren Varder, Finansministeriet
8
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 1. Indledning og kommissorium
Sekretariatet er varetaget af:Chefkonsulent Mads Hansen, Indenrigs- og SundhedsministerietChefkonsulent Søren Lindemann Aagesen, Indenrigs- og SundhedsministerietFuldmægtig Jakob Jans Johansen, FinansministerietUdvalget har afsluttet sit arbejde i maj 2010.1.2 Regelsæt
Den kommunale medfinansiering blev indført med kommunalreformen.Medfinansieringen blev indført med henblik på en yderligere tilskyndelse til en effek-tiv kommunal forebyggelses-, trænings- og plejeindsats, for at give et mere synligt in-citament til at investere i og samarbejde om sammenhængende patientforløb, og forat understøtte det forpligtende samarbejde mellem regionerne og kommunerne.Den kommunale medfinansiering består af et grundbidrag pr. indbygger og et aktivi-tetsafhængigt bidrag.Det aktivitetsafhængige bidrag indebærer, at kommunerne skal afregne med regio-nerne, hver gang en borger har modtaget en regionalt finansieret sundhedsydelse in-den for dækningsområdet. Bidragets størrelse afspejler antallet af indlæggelser ogambulante behandlinger på sygehusene og hos de praktiserende læger og speciallægermv.Satser og finansieringsandele fremgår aftabel 1.1.Tabellen angiver 2008-produktions-niveau ved 2009-takster. Den kommunale medfinansiering udgjorde 9,8 mia.kr., sva-rende til ca. 15 pct. af det beregnede grundlag på 65,8 mia.kr.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
9
Kapitel 1. Indledning og kommissorium
Tabel 1.1Kommunal aktivitetsafhængig medfinansiering (2008-produktion ved 2009-takster)Produktionsværdii altKommunaldel
(mia. kr.)Somatik- stationær- ambulant
Takst30 pct. DRG, dog max4.804 kr./indlæggelse30 pct. DAGS, dogmax 320 kr./besøg,max gråzone 4.804kr.70 pct. af genoptræ-ningstakst60 pct. af sengedags-takst, max 7.684kr./indlæggelse30 pct. af besøgstakst30 pct. af honorarer,max 320 kr./ydelse10 pct. af honorarerpå grundydelse10 pct. af honorarer
Pct.-andel
31,4
4,4
14,1
19,40,3
3,10,2
15,970,0
Genoptræning underindlæggelsePsykiatri- stationær
- ambulantPraksissektoren mv.- speciallæger- almen læge- fysioterapi, tandlæger,fodterapi, psykolog,kiropraktorI alt
3,01,3
0,20,4
7,930,0
2,85,2
0,80,4
28,07,2
2,465,8
0,29,8
10,014,8
For 2010 er i aftalerne om kommunernes henholdsvis regionernes økonomi forudsatet samlet niveau for den kommunale medfinansiering på knap 10,5 mia.kr. (10pl),modsvarende godt 15 pct. af den tilgrundliggende forudsatte produktionsværdi.I 2010 forudsættes det kommunale grundbidrag udgør yderligere ca. 7 pct. af de sam-lede udgifter inkl. sygesikringsmedicin og anlæg eller ca. 6,7 mia.kr. I 2010 udgørgrundbeløbet 1.204 kr. pr. indbygger.Inklusive grundkapital forudsættes den samlede kommunale finansiering i 2010 der-med at udgøre godt 17,1 mia.kr.. Den samlede kommunale medfinansiering udgørdermed 18-20 pct. (afhængigt af om grundlaget opgøres inkl. eller ekskl. medicin oganlæg).Langt hovedparten af den aktivitetsbestemte medfinansiering ligger på det somatiskeområde med knap 79 pct. inkl. genoptræning under indlæggelse. Praksissektoren om-fatter godt 14 pct. og psykiatrien godt 6 pct.Udover den kommunale medfinansiering er der fastsat en særlig takst på 1.771 (09-pl) kr./døgn for færdigbehandlede patienter.
10
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 1. Indledning og kommissorium
Den aktivitetsafhængige medfinansiering er ikke direkte differentieret efter diagnose.Det skyldes, at man i forbindelse med kommunalreformen vurderede, at det er sær-deles vanskeligt at afgrænse effekten af den forebyggende indsats til specifikke diag-noser. Samtidig skaber differentierede takster risiko for kassetænkning (vanskelighe-den ved præcis diagnosticering, der hindrer spekulation). Den eksisterende model in-deholder dog en implicit differentiering af den kommunale medfinansiering i forholdtil tyngden af behandlingen, idet de fastlagte nominelle lofter indebærer, at denkommunale medfinansieringsandel er relativt lav på de dyreste behandlinger.Byrdefordelings- og stabilitetshensyn (kommunal budgetsikkerhed) var også et hen-syn. Fx kan en ordning uden lofter give uheldige byrdefordelingsmæssige konsekven-ser i forbindelse med dyre behandlinger. Dæmpningen af de mulige byrdeforde-lingsmæssige virkninger via de nominelle lofter skal også ses i sammenhæng med, atder var tale om et nyt finansieringsinstrument, og at der i forbindelse med kommunalsamtidig reformen skete en række øvrige omlægninger af opgaver og finansiering.Disse forhold tilsagde i sig selv forsigtighed i forhold til de byrdefordelingsmæssigevirkninger af den kommunale medfinansiering.Der er med den kommunale medfinansiering tale om et yderligere incitament til eneffektiv kommunal varetagelse af forebyggelses- og plejeopgaven. Fokus skal bådevære på den typisk langsigtede forebyggelse og på plejeopgaven, der har en merekortsigtet karakter. Det styrkede incitament skal ses i sammenhæng med de øvrigeudgiftskonsekvenser som knytter sig til borgeres sundhedstilstand, fx ift. arbejdsmar-kedet, det sociale system og plejesektoren.For den enkelte kommune giver medfinansieringen et økonomisk incitament til atudvikle pleje- og forebyggelsesindsatsen. Den kommunale medfinansiering er ikke etinstrument til udvikling af egentlige kommunale behandlingstilbud.Heri ligger også, at fokus skal være på at varetage forebyggelses- og plejeopgaven såeffektivt som muligt, således at unødige indlæggelser mv. forebygges og borgernestræk på sundhedsvæsenet begrænses i muligt omfang, også på langt sigt jf. den lang-sigtede karakter af fx forebyggelsen af kroniske sygdomme.Med en generel ordning blev der lagt op til, at kommunerne lokalt identificerer deområder, hvor de kan arbejde mere målrettet med den indsats, der kan øge kvalitetenog sammenhængen i den kommunale forebyggelse. Modellen giver samtidig mulig-hed for, at regioner og kommuner i fællesskab kan tilrettelægge og samordne deresindsats på sundhedsområdet, ud fra de konkrete lokale forhold og prioriteringer.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
11
Kapitel 1. Indledning og kommissorium
1.3 Arbejdets tilrettelæggelse
Arbejdet er fastlagt i to dele.Rapportens del II (kapitel 2-3) indeholder en beskrivelse af udviklingen og aktuellerammer.Her klarlægges udviklingen siden 2007. Generelt gælder, at det fortsat er relativt tid-ligt at udlede klare resultater af udviklingen, da der kun foreligger data for 2 år efterændringernes ikrafttræden.Der fokuseres endvidere særligt på indsatsen ift. de ældre medicinske patienter.Der ses også på potentialet for en styrket kommunal indsats. En arbejdsgruppe un-der Ministeriet for Sundhed og Forebyggelse konkluderede i maj 2008, at der er for-holdsvis store variationer mellem kommunernes udgifter til medfinansiering ogsammensætningen af forbruget af sundhedsydelser.Det gældende kommunale styringsgrundlag beskrives med fokus på de gældendekommunale muligheder for at generere data til afdækning af den enkelte kommunesforbrug af sundhedsydelser og sammenligninger heraf med andre kommuner somgrundlag for en fokuseret indsats.Rapportens del III (kapitel 4-5) indeholder analyse og overvejelser om tiltag, med af-sæt i den foregående beskrivelse af udviklingen og rammerne. Generelt gælder, at til-tagene forudsættes at indebære en styrkelse af den kommunale medfinansiering viaen øget aktivitetsafhængig finansiering med en modsvarende reduktion af det kom-munale grundbidrag.Fokus for overvejelserne på det somatiske område er på, i hvilket omfang ændredesatser, herunder ændrede lofter, for den kommunale medfinansiering pr. behandlingbl.a. kan understøtte det kommunale incitament til bedre opgavevaretagelse. Udval-get har set på mulighederne for generelle takstændringer i form af øgede medfinan-sieringsprocenter og/eller ændrede lofter, og har herudover belyst muligheden fordifferentierede takster bl.a. mellem sygdomsområder og efter alder.Analysen af mulige ændringer af den kommunale medfinansiering sker under iagtta-gelse af overordnede hensyn om at undgå kassetænkning, usikkerheden i forhold tilat identificere specifikke diagnoser med en sammenhæng mellem den kommunaleindsats og behov for sygehusbehandling, byrdefordelings- og stabilitetshensyn(kommunal budgetsikkerhed) samt hensynet til enkelthed. Vurdering af eventuellebyrdefordelingsmæssige konsekvenser for kommuner og regioner ses i sammenhængmed Finansieringsudvalgets løbende arbejde.
12
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 1. Indledning og kommissorium
Der sættes specifikt fokus på ældre medicinske patienter og samspillet mellem kom-munernes og regionernes indsats over for denne gruppe i forhold til at forebyggeuhensigtsmæssige indlæggelser og genindlæggelser.Herudover vurderes også de øvrige områder omfattet af kommunal medfinansiering(primærsektor og psykiatrien). For alle områder tager konkrete overvejelser udgangs-punkt i en principiel vurdering af fordele og ulemper ved en øget kommunal medfi-nansiering. Udvalget fremlægger i afsnit 4.4 scenarier for en ændring af den kommu-nale medfinansiering.Der sættes også fokus på mulighederne for en øget nyttiggørelse af data og indikato-rer på området, herunder offentliggørelse af relevante indikatorer med henblik på atsynliggøre forskelle mellem kommuner og øge udbredelsen af ’bedste praksis’ på sær-ligt plejeområdet. Udvalgets konklusioner og anbefalinger vedrørende indikatorer ogdatagrundlag fremgår af afsnit 5.3.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
13
DEL II – UDVIKLING OG AKTUELLE RAMMER
Kapitel 2. Udvikling og rammer
2. Udvikling og rammer2.1 Indledning
I dette kapitel beskrives først den overordnede udvikling i udgifterne i sundhedsvæ-senet herunder hvorledes udgifter og aktivitet fordeler sig på de forskellige områderindenfor sundhedsvæsnet samt forskelle mellem kommuner i aktivitet og udgift pr.indbygger. Der ses en betydelig variation i borgernes forbrug af sundhedsydelsermellem kommuner.Derefter beskrives kommunernes bidrag til aktivitetsafhængig medfinansiering afsundhedsvæsnet. Kommunernes aktivitetsafhængige finansiering udgjorde 9,8 mia.kr. i 2008 svarende til 1.785 kr. pr. indbygger (takstsystem 2009). Heraf udgør soma-tikken den største andel med ca. 80 pct. af det samlede aktivitetsafhængige bidrag.Den aktivitetsafhængige kommunale medfinansiering afspejler det regionale sund-hedstræk i kommunerne. Det ses således, at kommuner med en høj regional sund-hedsudgift pr. indbygger har tilsvarende et højt bidrag til kommunal medfinansieringpr. indbygger.Der er forskel mellem kommunerne i bidraget pr. indbygger – også efter at have ta-get højde befolkningens køns- og alderssammensætning. Den kommune med det la-veste bidrag pr. indbygger har et bidrag på ca. 1.300 kr. pr. indbygger, mens denkommune med det højeste bidrag pr. indbygger har et bidrag på ca. 2.100 kr. pr. ind-bygger.1Der ses endvidere betydelige forskelle mellem kommunerne i antal genind-læggelser og korte indlæggelser.En del af disse forskelle er forbundet med forskelle i socioøkonomiske faktorer, ogregionale of sygehusspecifikke forhold, men kan også indikere et potentiale for enbedre forebyggelses- og sundhedsfremme indsats i kommunerne og et bedre samar-bejde mellem regioner, sygehuse og kommuner ved sektorovergange i forbindelsemed udskrivningen af patienter.For at styrke samarbejdet mellem regionens sygehuse, praksissektoren samt denkommunale indsats på sundhedsområdet fastlægger Sundhedsloven, at regioner ogkommunerne i samarbejde skal nedsætte et sundhedskoordineringsudvalg samt indgåsundhedsaftaler. Sundhedsaftaler samt kommunernes organisering af forebyggelses-indsatsen beskrives nærmere til sidst i kapitlet.
1
Opgjort i takstsystem 2008.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
17
Kapitel 2. Udvikling og rammer
2.2 Aktivitet og regionale udgifter
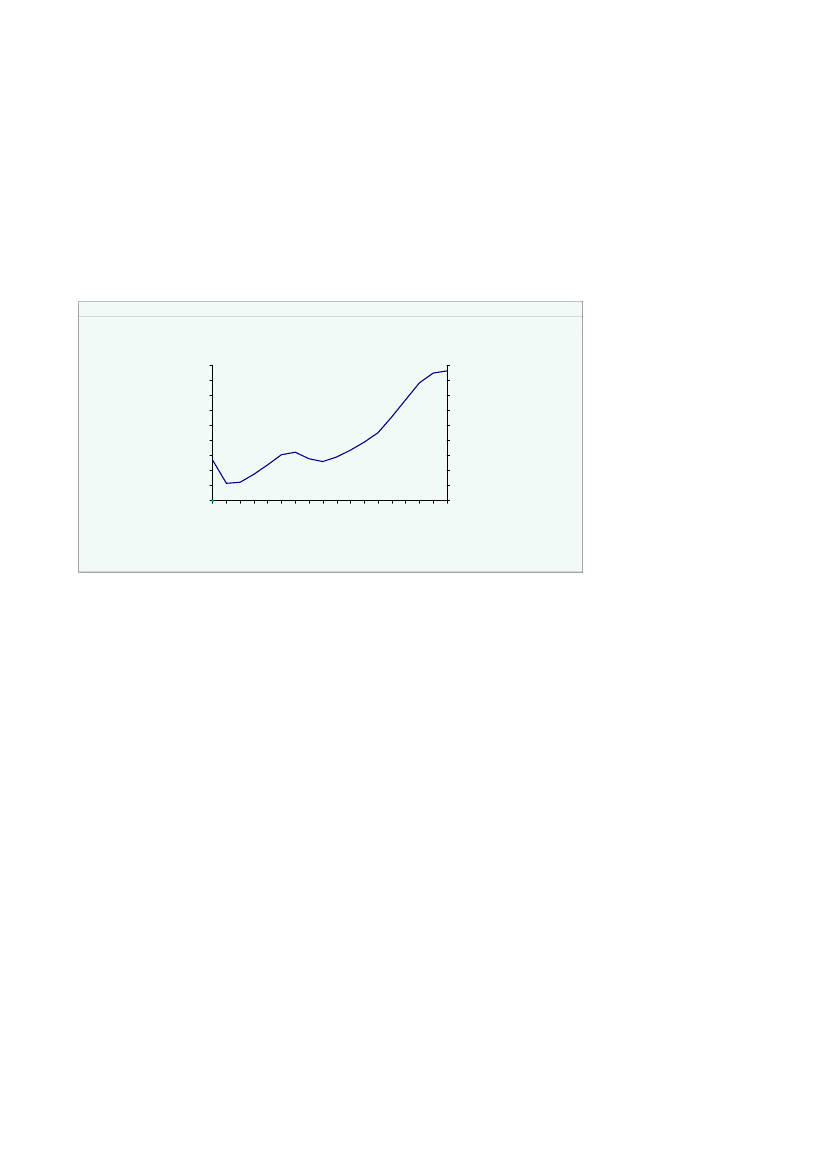
De offentlige udgifter til det regionale sundhedsvæsen udgjorde 89,9 mia. kr. i 2008svarende til ca. 5 pct. af BNP. I perioden fra 2001 til 2008 er der samlet tilført detregionale sundhedsområde 18 mia. kr., svarende til en gennemsnitlig årlig realvækstpå ca. 3,2 pct.,jf. figur 2.1a.Den største andel af udgifterne i det regionale sundhedsvæsen går til sygehuse. Desamlede offentlige udgifter til sygehuse var i 2008 på 68,6 mia. kr., svarende til en an-del på 76 pct.,jf. figur 2.1b.De regionale udgifter til primær sundhed – almen praktiserende læge, speciallæge mv.– udgør 14 mia. kr., mens udgifterne til tilskud til receptpligtig medicin udgør 7,2mia. kr. svarende til hhv. 16 og 8 pct. af de samlede udgifter til sundhedsvæsenet.Figur 2.1aUdgifter på sundhedsområdet fordelt påsygehuse, sygesikring og sygesikrings-medicin 2001-2008, 09-plMia. kr.10090807060504030201002001Sygehuse2002200320042005200620072008
Figur 2.1bUdgiftsandel for sygehuse, sygesikring ogsygesikringsmedicin, 20088%
Mia. kr.1009080706050403020100
16%
76%
Sygesikring (ekskl. medicin)
Sygesikringsmedicin
Sygehuse
Sygesikring (ekskl. medicin)
Medicin
Anm.: Inklusiv andel af fællesadministration i 2007 og 2008. For perioden 2001-2006 inkl. opgaver overført tilkommunerne ved kommunalreformen. Tal før og efter 2007 er ikke fuldt sammenlignelige.Kilde: Danmarks Statistiks opgørelse af de kommunale/regionale regnskaber.
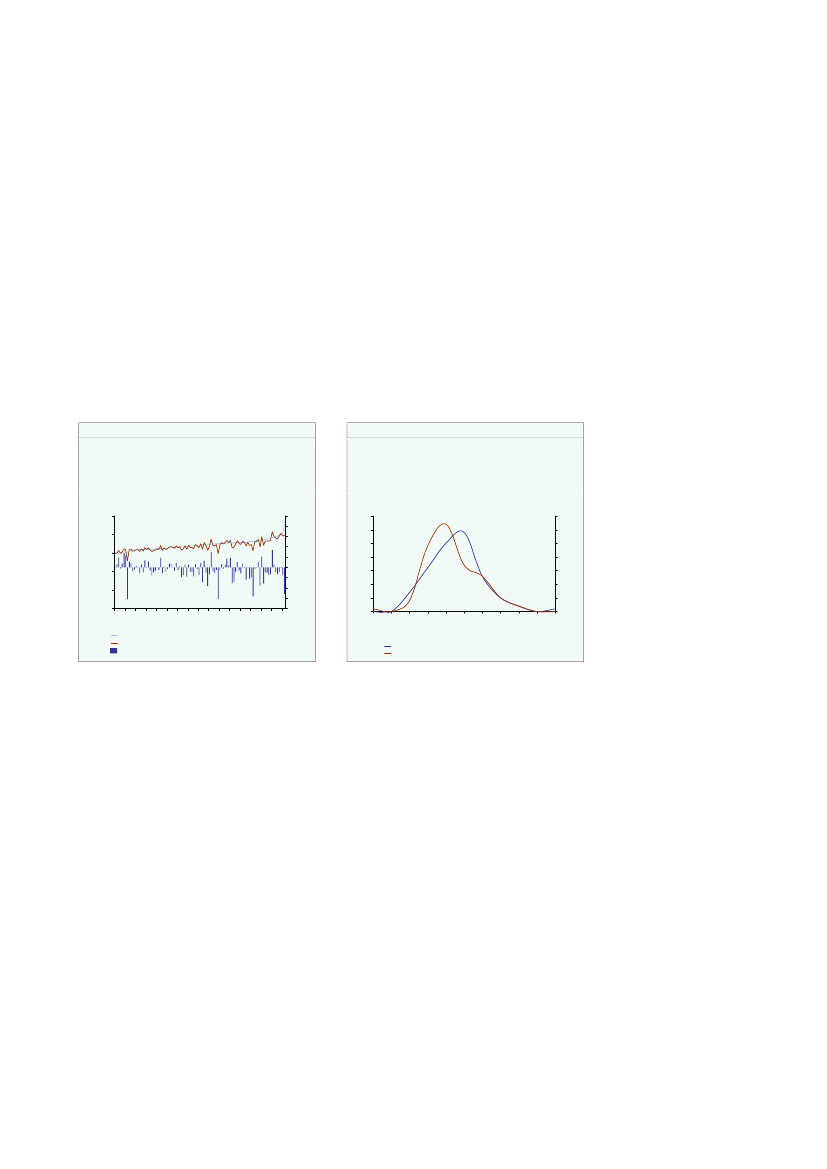
Den demografiske udvikling de seneste år, i form af et gradvist skift i retning af flereældre i befolkningssammensætningen,jf. figur 2.2a,har haft en beskeden betydningfor stigningen i udgifterne. I perioden 2001-08 kan den demografisk betingede real-vækst i sundhedsudgifterne således kun forklare ca. 3 pct. af den samlede stigning iudgifterne i på ca. 26 pct.,jf. figur 2.2b.Den øvrige vækst i udgifterne kan tilskrives, atcasemixet er flyttet mod mere omkostningstunge sygdomme samt et generelt service-løft i sundhedsvæsenet.
18
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.2aBefolkningsudviklingen 1990-2008Indeks 1990=100Indeks 1990=100
Figur 2.2bDemografisk betingede realvækst isundhedsudgifterne 2001-08Indeks 2001=100Indeks 2001=100
1401301201101009090 92 94 96 98 00 02 04 06 08Under 18 år75-8418-64 år85+65-74
14013012011010090
140130120110100900102030405060708Offentlige udgifter til sundhedDemografisk træk
14013012011010090
Kilde: DREAMs befolkningsprognose, Danmarks Statistik, Lovmodellen og egne beregninger.
Størstedelen af den danske befolkning har årligt kontakt til det regionale sundheds-væsen. I 2008 havde ca. 5,2 mio. personer således et forbrug af offentlige sundheds-ydelser,jf. tabel 2.1,svarende til 95 pct. af den danske befolkning. Ca. 300.000 perso-ner eller 5 pct. af befolkningen havde ikke noget forbrug af regionale sundhedsydel-ser.Flest personer havde kontakt til almen læge, mens færrest personer var indlagt ellerhavde kontakt til skadestue. 4,8 mio. personer havde således kontakt til almen læge,svarende til 87 pct. af befolkningen, og ca. 700.00 personer var indlagt.Tabel 2.1Personer med forbrug af sundhedsydelser 2008Personer (mio.)5,20,71,90,71,74,80,35,5Andel af befolkning9512341431875100
Personer med forbrug af sundhedsydelserIndlagt på sygehusAmbulant behandling på sygehusSkadestueSpeciallægeAlmen lægePersoner uden forbrug af sundhedsydelserBefolkning i alt
Kilde: Indenrigs- og Sundhedsministeriet.
En borger i Danmark havde i gennemsnit kontakt til det regionale sundhedsvæsen12,1 gange i 2008,jf. tabel 2.2.Det dækker over kontakter til både somatiske og psyki-atriske sygehuse, almen læge, speciallæge samt øvrige ydelsestyper i praksissektoren.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
19
Kapitel 2. Udvikling og rammer
Hovedparten af kontakterne fandt sted hos almen læge. En borger havde i gennem-snit kontakt til den alment praktiserende læge ca. 7 gange i 2008, svarende til 61,3pct. af alle kontakter i dette år.Der var omtrent 1 kontakt til speciallæge pr. indbygger og 2,4 kontakter til øvrigeydertyper i praksissektoren (tandlæge, fysioterapeut etc.) samt 1,3 kontakter til desomatiske sygehuse pr. indbygger i 2008.Tabel 2.2Antal kontakter med sundhedsvæsenet pr. indbygger fordelt på område, 2008Kontakter pr. indbygger1,30,21,10,10,00,17,40,92,312,1Andel11,01,89,21,20,11,161,37,519,1100,0
Somatiske sygehuse, heraf- Udskrivninger- Ambulante besøgPsykiatriske sygehuse, heraf- Udskrivninger- Ambulante besøgAlmen lægeSpeciallægeØvrigeI alt
Anm.: Ambulante besøg på psykiatriske sygehuse er inkl. hjemmebesøg. Øvrige omfatter tandlæge, kiroprak-tik, fysioterapi, fodterapi, psykologhjælp.For praksisområdet følger en kontakt Danmarks Statistiks definition, dvs. én kontakt kan være forbun-det med flere ydelser.Kilde: Sundhedsstyrelsen og Danmarks Statistik.
2.3 Variation i aktivitet og udgifter mellem kommuner
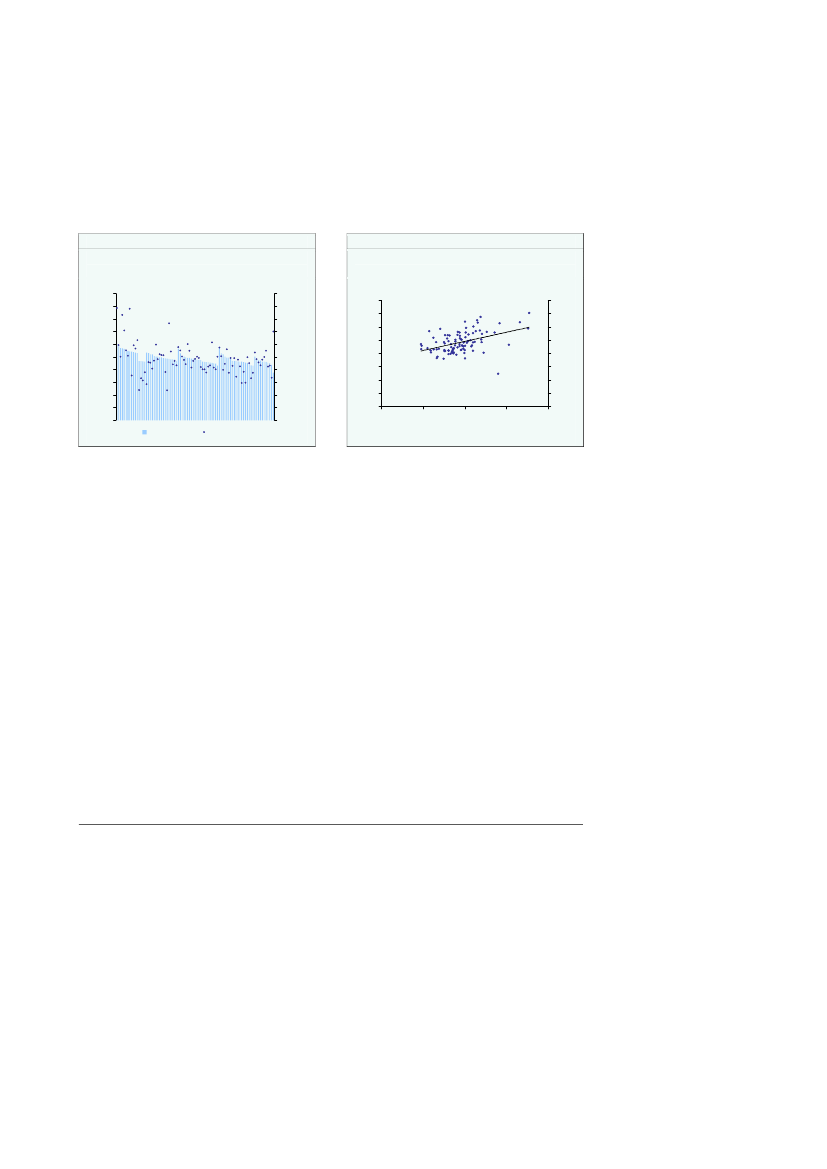
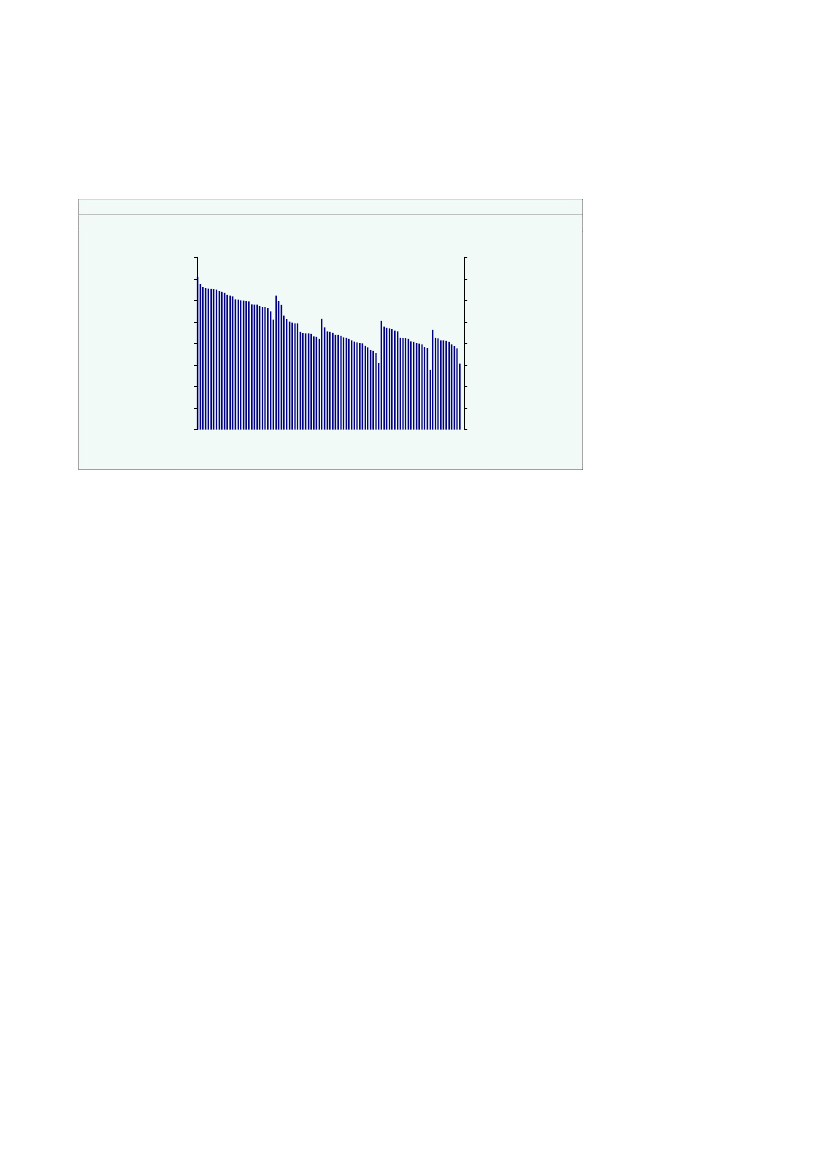
Der er en vis variation mellem kommunerne i antal kontakter til det regionale sund-hedsvæsenet samt i regionale sundhedsudgifter pr. indbygger.Ca. 40 af kommunerne havde mellem 15-16 kontakter pr. indbygger i 2008,jf. figur2.3a.Og hovedparten af kommunerne havde mellem 14-17 kontakter pr. indbygger.Meget få kommuner havde mindre end 14 kontakter eller mere end 17 kontakter pr.indbygger.Den regionale sundhedsgift pr. indbygger var for størstedelen af kommunerne påmellem 10.000 -12.000 kr. i 2008,jf. figur 2.3b.Meget få kommuner havde en regionalsundhedsudgift pr. indbygger lavere end 10.000 kr. eller større end 13.000 kr.
20
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.3aKommuner fordelt efter kontakter pr.indbygger, 2008Antal kommunerAntal kommuner
Figur 2.3bRegionale sundhedsudgifter pr. indbyggerfordelt på kommuner, 2008Antal kommunerAntal kommuner
454035302520151050<1414-1515-1616-17>17
454035302520151050
454035302520151050<1010-1111-1212-1313-1414-15
454035302520151050
Kontakter pr. indbygger
1.000 kr. pr. indbygger
Anm.: For praksisområdet er antal kontakter defineret som antal ydelser. Antal kontakter i figur 2.3a er således ikkedirekte sammenlignelig med det samlede antal kontakter i tabel 2.2.Kilde: Indenrigs- og Sundhedsministeriet.
En del af denne variation kan skyldes forskelle i køns- og alderssammensætning påtværs af kommuner, socioøkonomiske faktorer, samt forskelle i det regionale sund-hedsvæsen, herunder lægernes henvisningspraksis, udbud af regionale sundhedstil-bud, og forskelle i behandlingspraksis. I nedenstående beskrivelse af bidraget tilkommunal medfinansiering korrigeres der for forskelle i køn og alder samt socio-økonomiske forhold.Der ses endvidere forskelle i sammensætningen af kontakter til sundhedsvæsenetmellem kommunerne,jf. figur 2.4.I den kommune, hvor kontakter til somatisk ambu-lant behandling og sygesikring udgør den mindste andel, er andelen hhv. ca. 4 og 6procent point lavere end i mediankommunen. I mediankommunen var andelen afkontakter til somatisk ambulant behandling og sygesikring hhv. 9,9 pct. og 87,9 pct.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
21
Kapitel 2. Udvikling og rammer
Figur 2.4Forskel i andelen af kommunernes kontakter i sundhedsvæsenet fordelt på område opgjort iafvigelse fra mediankommunenPct.-enhed6420-2-4-6-8Nedre kvartilMinimumMedianMaksimumØvre kvartilSomatikstationærSomatikambulantPsykiatristationærPsykiatriambulantSygesikring-2-4-6-8
Pct.-enhed6420
Kilde: Indenrigs- og Sundhedsministeriet.
2.4 Aktivitetsafhængig kommunal medfinansiering af det regionale sundheds-væsen
Den samlede aktivitetsafhængig kommunal medfinansiering udgjorde 9,8 mia. kr. i2008, svarende til ca. 1.800 kr. pr. indbygger,jf. tabel 2.3.Den største andel af bidraget til kommunal medfinansiering går til somatikken med7,7 mia. kr. eller 1.400 kr. pr. indbygger i 2008 svarende til 78,6 pct. af det samledebidrag. Somatikken består af stationær behandling og genoptræning samt ambulantbehandling, hvor stationær behandling udgør den største andel.Bidraget til psykiatri og praksissektoren udgør hhv. 0,6 mia. kr. og 1,4 mia. kr. sva-rende til hhv. 14,3 pct. og 6,1 pct. af den samlede udgift til aktivitetsafhængig kom-munal medfinansiering.
22
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Tabel 2.3Kommunal aktivitetsafhængig medfinansiering (2008-produktion ved 2009-takster) fordelt påområde 2008Mia. kr.7,74,43,10,20,60,20,41,40,80,40,29,8Kr. pr. indbygger140380256536109367325514673361.785Andel (pct.)78,644,931,62,06,12,04,114,38,24,12,0100,0
Somatik, herunder- stationær- ambulant- genoptræningPsykiatri, herunder- stationær- ambulantPraksissektoren mv., herunder- speciallæger- almen læge- øvrigeI alt
Kilde: Indenrigs- og Sundhedsministeriet.
Kommuner, hvor borgerne har et relativt høj forbrug af sygehusydelser, har tilsva-rende et relativ høj bidrag til kommunal medfinansiering,jf. figur 2.5a og 2.5b.Dennesammenhæng følger af, at den kommunale medfinansiering er aktivitetsafhængig.Figur 2.5aForhold mellem produktionsværdi ogkommunal medfinansiering for stationæraktivitet 2008Produktionsværdi, kr. pr. indbygger
Figur 2.5bForhold mellem produktionsværdi ogkommunal medfinansiering for ambulantaktivitet 2008Produktionsværdi, kr. pr. indbygger
4.5004.0003.5003.0002.5002.0001.5001.000200300400500600
4.5004.0003.5003.0002.5002.0001.5001.000700
4.5004.0003.5003.0002.5002.0001.5001.000200300400500600
4.5004.0003.5003.0002.5002.0001.5001.000700
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
2.5 Variation i aktivitetsafhængig kommunal medfinansiering mellemkommuner
Der er en betydelig variation i udgiften til kommunal medfinansiering mellem kom-munerne – også når der tages højde for forskelle i køns- og alderssammensætningen.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
23
Kapitel 2. Udvikling og rammer
Den gennemsnitlige udgift pr. indbygger var ca. 1.700 kr. i 2008.25 kommuner havdeen udgift på 1.500 kr. pr. indbygger eller derunder, og 5 kommuner havde en udgiftpå 1.900 kr. pr. indbygger eller derover,jf. figur 2.6a.Der er endvidere betydelig variation i sammensætningen af bidraget til kommunalmedfinansiering,jf. figur 2.6b.I den kommune, hvor bidraget til medfinansiering afsomatisk stationær behandling udgør den største andel, er andelen ca. 13 procent po-int højere end i mediankommunen, hvor andelen er ca. 50 pct.Figur 2.6aKommuner fordelt efter udgifter tilaktivitetsafhængig medfinansiering, kr. pr.indbygger, 2008AntalAntal
Figur 2.6bForskel i andelen af kommunernes bidragtil medfinansiering fordelt på områdeopgjort i afvigelse fra mediankommunenPct.-enhed151050-5-10-15Nedre kvartilMinimumMedianMaksimumØvre kvartilSomatikstationærSomatikambulantPsykiatristationærPsykiatriambulantsygesikring
Pct.-enhed151050-5-10-15
35302520151050<14001400- 1500- 1600- 1700- 1800- 1900- >20001500 1600 1700 1800 1900 2000
35302520151050
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Variation i udgiften kan indikere et potentiale for en bedre forebyggelsesindsats ikommunerne. Det er imidlertid vigtigt at være opmærksom på, at der er faktorer ud-over køn og alder, som er bestemmende for borgernes forbrug af sundhedsydelser,og som er ikke afhænger af kommunernes forebyggelsesindsats. Det kan fx være so-cioøkonomiske faktorer, geografisk placering og forskelle i det regionale sundheds-væsen. Der bør således tages højde for sådanne forhold, når der sammenlignes overkommunerne med henblik på at anskueliggøre et potentiale for en bedre kommunalpleje, trænings og forebyggelsesindsats.2.6 Kommunal medfinansiering og geografi
Bidraget til kommunal medfinansiering er størst for kommuner i hovedstadsområdetmed et bidrag på mellem 1.650-2.100 kr. pr. indbygger i forhold til Sydsjælland,Bornholm, Fyn og Jylland, dog med undtagelse af Esbjerg og nogle kommuner i Øst-jylland, som har en bidrag på mellem 1.350-1.800 kr. pr. indbygger.
2
Dette er en lavere gennemsnitlig udgift pr. indbygger end den angivet i tabel 2.x: Forskellen skyldes, at den kom-munale medfinansiering i tabel 2.x er opgjort i takstsystem 2009, mens den her er opgjort i takstsystem 2008.
24
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
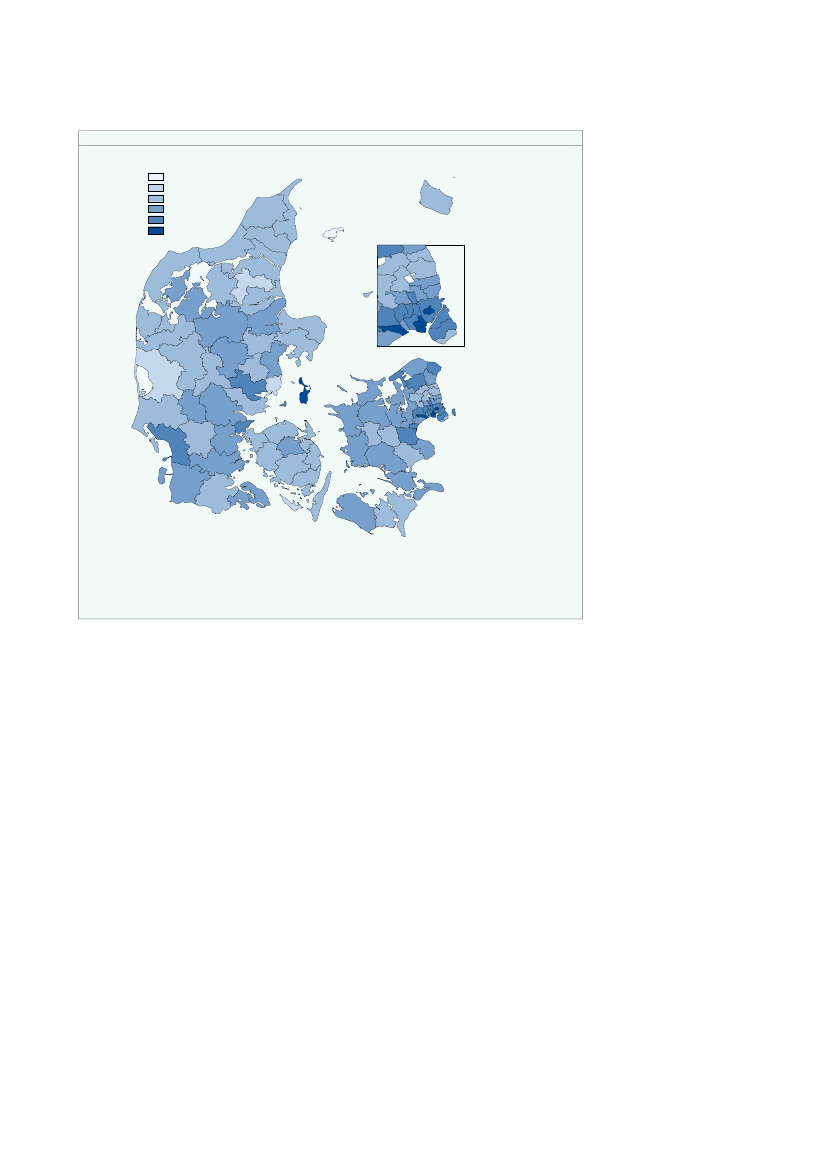
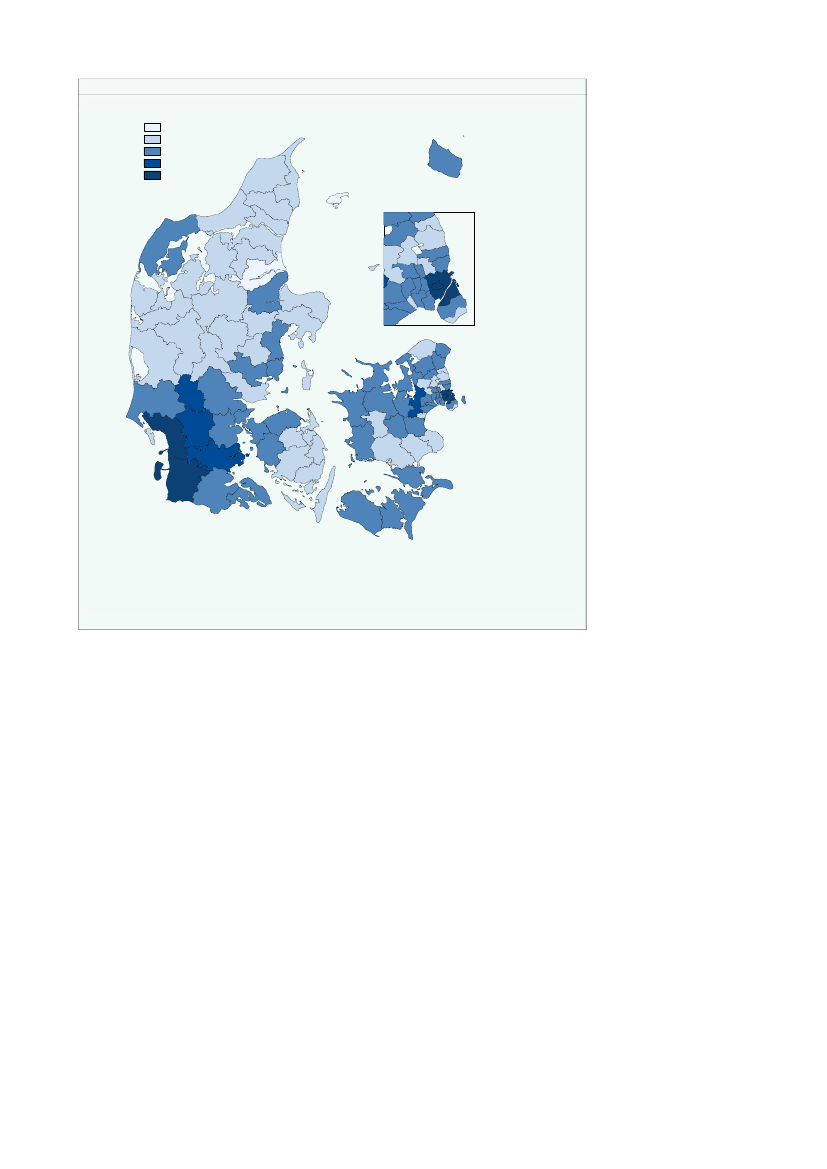
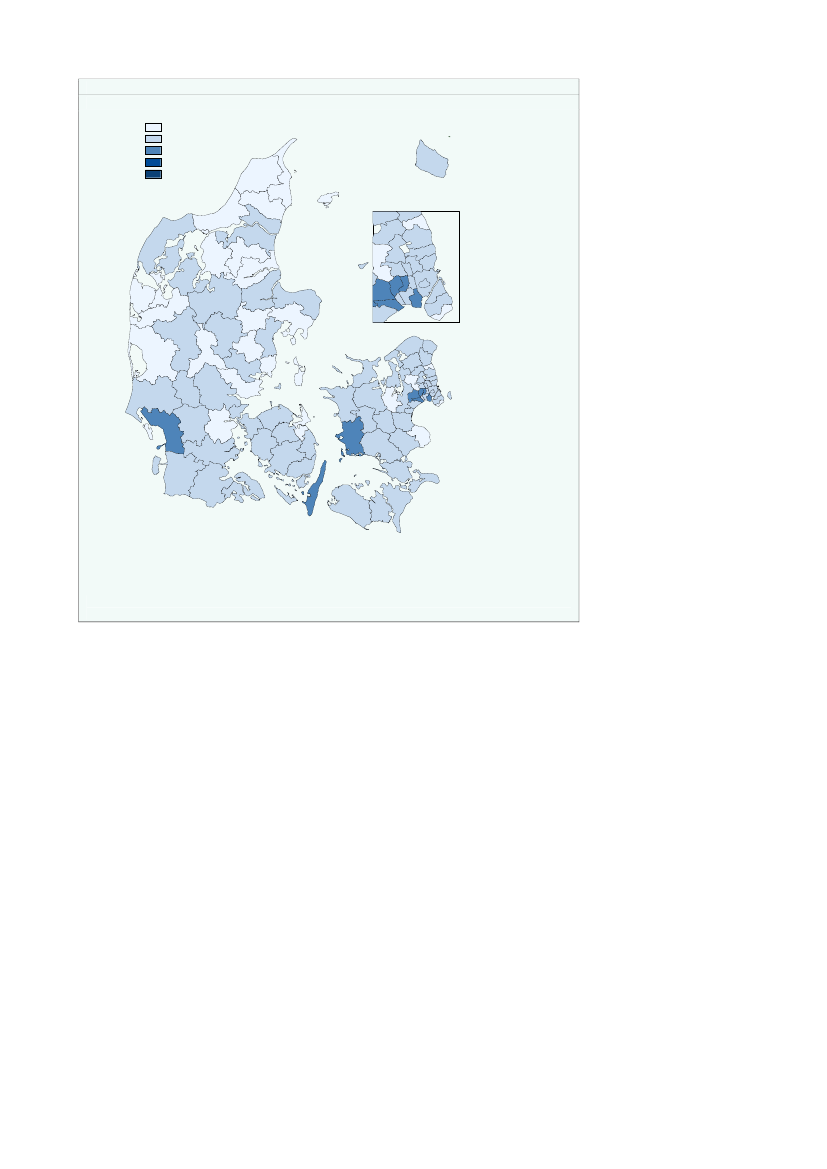
Kommunerne Ishøj, Hvidovre, Frederiksberg og Samsø har en det højeste bidrag pr.indbygger på mellem 1.950-2.100 kr.,jf. figur 2.7.Figur 2.7Kommunal medfinansiering pr. indbygger fordelt på kommuner, 2008KMF_for_alle1200,00 - 1350,001350,00 - 1500,001500,00 - 1650,001650,00 - 1800,001800,00 - 1950,001950,00 - 2100,00FrederikshavnLæsøBrønderslev-DronninglundHjørringBornholm
JammerbugtThistedAllerød
Hørsholm
Aalborg
Rudersdal
Morsø
Vesthimmerland
Rebild
Furesø
Lyngby-Taarbæk
Gentofte
MariagerfjordBallerup
GladsaxeHerlev
SkiveGlostrupAlbertslundRødovreFrederiksbergKøbenhavn
LemvigStruerViborg
RandersNorddjursSyddjursHolstebroFavrskov
Høje-Taastrup
BrøndbyVallensbækIshøjHvidovreTårnby
Dragør
Greve
HerningSilkeborgSkanderborgRingkøbing-SkjernIkast-BrandeOdderHorsensSamsøHedenstedKalundborgVardeFredericiaNordfynVejenKoldingFanøEsbjergMiddelfartOdenseKertemindeSlagelseNæstvedAssensHaderslevFaaborg-MidtfynSvendborgTønderAabenraaNyborgFaxeStevnsSorøRingstedKøgeOdsherredFrederikssundEgedalÅrhusGribskovFrederiksværk-HundestedHillerødHelsingørFredensborg
Billund
Vejle
Holbæk
Lejre RoskildeSolrød
Vordingborg
SønderborgÆrøLangelandLollandGuldborgsund
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Variationen i bidraget kan skyldes den geografiske placering og socioøkonomiskeforhold, men kan også afspejle variation i den kommunale indsats. Den geografiskeplacering kan have betydning for forbruget af sundhedsydelser fx pga. forskelle i til-gængelighed til sundhedsydelser eller henvisningsmønstre hos almen praktiserendelæger.Der er endvidere ikke korrigeret for socioøkonomiske faktorer. En del af den obser-verede variation kan være forbundet med forskelle i socioøkonomiske faktorer mel-lem kommunerne.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
25
Kapitel 2. Udvikling og rammer
2.7 Kommunal medfinansiering og alder
Bidraget til aktivitetsafhængig kommunal medfinansiering afhænger af befolkningensalderssammensætning,jf. figur 2.8.Bidraget til kommunal medfinansiering er stigendemed alderen. Det gennemsnitlige bidrag til kommunal medfinansiering for en 40-44-årig var i 2008 ca. 1.500 kr., mens det gennemsnitlige bidrag for en 80-84-årig var ca.4.300 kr.En befolkningsudvikling med en stigende andel af ældre som følge af en ændring ialderssammensætningen trækker isoleret set i retning af øgede bidrag til kommunalmedfinansiering. Som vist i afsnit 2.1 har det demografisk betingede træk på sund-hedsudgifterne dog været relativt beskeden. Væksten i udgifterne er hovedsageligttrukket af et generelt serviceløft.Figur 2.8Kommunal medfinansiering pr. indbygger fordelt på alder, 2008
Kr. pr. indbygger4.5004.0003.5003.0002.5002.0001.5001.00050000-4 år10-14 år20-24 år30-34 år40-44 år50-54 år60-64 år
Kr. pr. indbygger4.5004.0003.5003.0002.5002.0001.5001.000500070-74 år80-84 år
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
26
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.9aviser kommunernes faktiske bidrag til kommunal medfinansiering pr. ind-bygger og bidraget pr. indbygger standardiseret for forskellige aldersgruppers træk påsundhedsudgifterne. Af figuren fremgår endvidere den relative forskel mellem disseto opgørelser.Det ses, at kommuner med det relativt største faktiske bidrag til kommunal medfi-nansiering synes generelt at få et lavere bidrag (den relative forskel er negativ), hvisder tages højde for alder, mens kommuner med det relativt laveste faktiske bidrag fåret højere bidrag (den relative forskel er positiv), hvis der tages højde for alder. Forkommuner med et faktisk bidrag derimellem synes der imidlertid ikke at være nogenvidere systematik i, om det standardiserede bidrag er højere eller lavere end det fakti-ske bidrag, dvs. at den relative forskel enten er positiv eller negativ.Forskellen i bidraget til kommunal medfinansiering pr. indbygger mellem kommunerer også omtrent den sammen med og uden standardisering for alder,jf. figur 2.9b.Sel-vom der tages højde for alderssammensætningen er der således fortsat forskel i denkommunale medfinansiering pr. indbygger mellem kommuner. Det betyder, at for-skellen i kommunernes bidrag til kommunal medfinansiering skal søges forklaret iandre forhold end forskelle i alderssammensætningen mellem kommunerne.Figur 2.9aBidrag til kommunal medfinansiering medog uden standardisering for alder fordeltpå kommunerKr. pr. indbygger2.5002.0001.5001.00050001173349658197KommunerFaktisk bidrag til kommunal medfinansieringBidrag til kommunal medfinansiering standardiseret for alder
Figur 2.9bKommuner fordelt efter bidrag tilaktivitetsafhængig medfinansiering i kr.pr. indbygger opgjort med og udenstandardisering for alderAntal35302520151050Kr. pr. indbyggerFaktisk bidrag til kommunal medfinansieringBidrag til kommunal medfinansiering standardiseret for alder
Pct.2520151050-5-10-15-20
Antal35302520151050
1300 1400 1500 1600 1700 1800 1900 2000 2100 2200 2300
Relativ forskel (højre akse)
Anm.: De to fordelinger af kommunernes bidrag til aktivitetsafhængig medfinansiering med og uden standardise-ring for alder i figur 2.9b er præsenteret ved en udglattet kurve.Kilde: Indenrigs- og Sundhedsministeriet.
2.8 Kommunal medfinansiering og socioøkonomiske faktorer
Med henblik på at afspejle påvirkningen af socioøkonomiske forhold på kommuner-nes udgifter beregnes som led i det kommunale tilskuds- og udligningssystem et soci-alt indeks,se boks 2.1.Indekset har til formål at afspejle kommunernes samlede so-cioøkonomisk betingede udgiftsbehov og altså ikke udgiftsbehovet for et enkelt iso-leret udgiftsområde, Med dette forbehold, er det samlede sociale indeks dog i denne
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
27
Kapitel 2. Udvikling og rammer
sammenhæng anvendt som en indikator for kommunernes socioøkonomiske for-hold, der kan påvirke kommunernes udgifter til aktivitetsafhængig medfinansiering.Bidraget til kommunal medfinansiering samvarierer i et vist omfang med det socialeindeks,jf. figur 2.10a og 2.10b.3For de enkelte regioner ses det, at et højere bidrag erforbundet med en højere værdi på det sociale indeks. Denne observation kan tagessom et udtryk for, at en del af variationen i udgiften til kommunal medfinansiering erforbundet med forskelle i socioøkonomiske faktorer i kommunerne.Figur 2.10aKommunal medfinansiering og socialtindeks (100=landsgennemsnit), 2008200180160140120100806040200KMF indeksSocialt indeksHoved-stadenSjællandSydMidtNord
Figur 2.10bSammenhæng mellem kommunalmedfinansiering og socialt indeks200180160140120100806040200
Kommunal medfinansiering (indeks)
1301201101009080706050050100150
1301201101009080706050200
Socialt indeks
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet og Indenrigs- og Socialministeriet.
3
En simpel lineær regressionsmodel, med udgiften til kommunal medfinansiering som afhængig variable og det soci-ale indeks som forklarende variable, finder, at samvariationen er signifikant.
28
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Boks 2.1Det sociale indeksDet sociale indeks er opgjort på baggrund af værdien af de socioøkonomiske udgiftsbehovskriterier ilandsudligningen for kommunerne. Det bemærkes, at det sociale indeks er beregnet med henblik påat afspejle socioøkonomiske faktorer, som har betydning for kommunernes samlede udgiftsbehov,og således ikke er rettet mod kommunernes udgiftsbehov på sundhedsområdet specifikt.I det sociale indeks indgår således følgende kriterier:•20-59-årige uden beskæftigelse over 5 pct. (18 pct.)•25-49-årige uden erhvervsuddannelse (17,5 pct.)•Revideret boligstøttekriterium (5 pct.)•Psykiatriske patienter (5 pct.)•Familier i visse boligtyper (15 pct.)•Børn i familie med højeste uddannelse på grundniveau/uoplyst (15 pct.)•Enlige over 65 år (2,5 pct.)•Personer med lav indkomst (10 pct.)•Handicappede uden for arbejdsstyrken (5 pct.)•Antal indvandrere og efterkommere (2,5 pct.)•Tabte leveår (2,5 pct.)•Fald i befolkningstallet (2 pct.)Anm.: Procentsatsen i parentes angiver de forskellige kriteriers vægtning i det sociale indeks.Kilde: Indenrigs- og Sundhedsministeriet: Kommunal udligning og generelle tilskud 2008, juni 2007.
2.9 Kommunal medfinansiering for somatikken
Som det fremgår af ovenstående, udgør somatikken ca. 80 pct. af den samlede udgifttil kommunal medfinansiering, og det kan således være interessant at sætte særligt fo-kus på dette område.Det er især de ældre, som trækker udgifter til kommunal medfinansiering på soma-tikken,jf. figur 2.11.Det gælder i høj grad for medicinsk behandling og i nogen gradfor kirurgisk behandling.Det gennemsnitlige bidrag til kommunal medfinansiering for medicinsk behandlingaf en 50-årig var ca. 280 kr., mens bidraget til behandling af en 85-årig var ca. 2.000kr. For kirurgisk behandling var det gennemsnitlige bidrag til behandling af en 50-årig ca. 250 kr., mens bidraget til behandling af en 85-årig var ca. 1.000 kr.Det gennemsnitlige bidrag til kirurgisk behandling stiger for aldersgrupperne om-kring de 30 år, hvilket primært skyldes graviditet og fødsler for kvinder.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
29
Kapitel 2. Udvikling og rammer
Figur 2.11Udgift til kommunal medfinansiering pr. indbygger fordelt på alder, 2008Kr.2.5002.0001.5001.000500010-14 år20-24 år30-34 år40-44 år50-54 år60-64 år70-74 år80-84 år0-4 år
Kr.2.5002.0001.5001.0005000
Kirurgi
Øvrige
Medicin
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Der observeres en vis variation i bidraget til aktivitetsafhængig kommunal medfinan-siering over MDC-grupper (Major Diagnostic Category). Kommunerne har især sto-re udgifter til medfinansiering af behandlingen af patienter med sygdomme i muskler,skelet og bindevæv på i gennemsnit 115 kr. pr. indbygger, sygdomme i kredsløbsor-ganerne på i gennemsnit 120 kr. pr. indbygger, sygdomme i fordøjelsesorganerne på igennemsnit 92 kr. pr. indbygger og sygdomme i åndedrætsorganerne på i gennemsnit81 kr. pr. indbygger,jf. figur 2.12.Disse fire MDC-grupper udgør tilsammen ca. 40pct. af den samlede udgift til somatisk behandling.De relativt store gennemsnitlige udgifter til aktivitetsafhængig medfinansiering af be-handlinger indenfor disse MDC-grupper afspejler, at en stor del af de samlede be-handlingsudgifter i det regionale somatiske sygehusvæsen knytter sig til netop disseMDC-grupper.
30
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.12Udgift til kommunal medfinansiering pr. indbygger (somatik) fordelt på MDC-grupper001 Sygdomme i nervesystemet02 Øjensygdomme03 Øre-, næse-, hals- og kæbesygdomme04 Sygdomme i åndedrætsorganerne05 Sygdomme i kredsløbsorganerne06 Sygdomme i fordøjelsesorganerne07 Sygdomme i lever, galdeveje og bugspytkirtel08 Sygdomme i muskel-skeletsystemet09 Sygdomme i hud, underhud og mamma10 Endokrine sygdomme, ernærings og stofskifte11 Nyre- og urinvejssygdomme12 Sygdomme i mandlige kønsorganer13 Sygdomme i kvindelige kønsorganer14 Fødsel, barsel og svangerskab15 Sygdomme i perinatalperioden16 Sygdomme i blod og bloddannende organer17 Svulster i lymfatisk og blodannende væv18 Infektionssygdomme i parasitære sygdomme19 Psykiatriske sygdomme20 Misbrug21 Ulykkestilfælde og forgiftninger22 Forbrændinger23 Øvrige24 Signifikant multitraume25 HIV infektion26 Uden for MDC-grupper
50
100
150
Kr.
Kr.050100150
Kilde: Indenrigs- og Sundhedsministeriet.
Der observeres en betydelig variation i bidraget til kommunal medfinansiering såvelindenfor regionerne som på tværs af regionerne,jf. figur 2.13a og 2.13b.Som tidligerenævnt kan en del af denne variation skyldes forskelle i geografiske eller socioøkono-miske faktorer, men kan også indikere, at der et potentiale for en bedre forebyggel-sesindsats mv. i kommunerne.I figur 2.13 betyder en værdi på 100, at kommunens bidrag til kommunal medfinan-siering svarer til landsgennemsnittet, og en værdi over 100 er ensbetydende med atbidraget ligger over landsgennemsnittet. En værdi på 110 betyder eksempelvis, at bi-draget i denne kommune ligger 10 pct. over landsgennemsnittet.Kommunen med det største bidrag pr. indbygger ligger 40 pct. over landsgennem-snittet på det stationære område og ca. 20 pct. over på det ambulante område.Kommunen med den laveste udgift ligger ca. 18 pct. under landsgennemsnittet forstationær behandling og ca. 40 pct. for ambulant behandling.Variationen over regioner følger i store træk det i ovenstående landkort. Kommuneri region Hovedstaden har overordnet set en højere udgift end de øvrige regioner. Detgælder både for stationær og ambulant behandling.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
31
Kapitel 2. Udvikling og rammer
Figur 2.13aUdgift til kommunal finansiering forstationær behandling fordelt påkommuner, 2008IndeksIndeks
Figur 2.13bUdgift til kommunal finansiering forambulant behandling fordelt påkommuner, 2008Indeks140120100806040200HovedstadSjællandSydMidtNord
Indeks140120100806040200
160140120100806040200HovedstadSjællandSydMidtNord
160140120100806040200
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Der ses endvidere variation i forhold til behandlingstypen på tværs af regionerne.Enkelte kommuner i region Nordjylland ligger fx over landsgennemsnittet for statio-nær behandling, mens alle kommunerne ligger under landsgennemsnittet for ambu-lant behandling. Omtrent alle kommuner i region Syddanmark ligger under lands-gennemsnittet for stationær behandling, mens ca. halvdelen af kommunerne liggerover landsgennemsnittet for ambulant behandling.2.10 Genindlæggelser
Genindlæggelser kan anvendes som en indikator for at sandsynliggøre et potentialefor en mere effektiv forebyggelsesindsats i kommunerne. Genindlæggelser kan dogogså skyldes andre forhold, hvorfor denne indikator bør anvendes varsomt.En genindlæggelse defineres i denne sammenhæng som en ny akut kontakt indenfor30 dage efter udskrivelse fra den primære (udløsende) indlæggelse,jf. boks 2.2.
32
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Boks 2.2Definition på genindlæggelserEn genindlæggelse defineres som en akut indlæggelse, der finder sted indenfor 30 dage efter udskri-velse fra den primære (udløsende) indlæggelse. Genindlæggelser som følge af ulykker (efter udskri-velse) ekskluderes fra opgørelsen, idet de generelt skønnes ikke at have relation til den primære ind-læggelse, ligesom genindlæggelser, hvor patienten indskrives med en kræftdiagnose, udelukkes.Genindlæggelseshyppigheden er ikke specifik, idet genindlæggelser medtages, uanset på hvilket sy-gehus genindlæggelsen finder sted og uanset diagnosen ved genindlæggelse (ekskl. faldulykker ogkræft, jf. ovenstående). Genindlæggelseshyppigheden er køns og aldersstandardiseret.At den benyttede genindlæggelsesindikator er antagelsesbaseret og uspecifik betyder, at genind-læggelserne ikke nødvendigvis er udtryk for uhensigtsmæssige forløb eller kvalitetsproblemer vedden ydede behandling og pleje under og/eller efter indlæggelse. En række af genindlæggelserneskyldes derimod forværring af den underliggende sygdom eller forekomst af ny sygdom.Kilde: Sundhedsstyrelsen, ”Genindlæggelser af ældre i Danmark 2008”.
Genindlæggelser kan afspejle en uhensigtsmæssig indlæggelse, hvis der er tale om enindlæggelse, der kunne have været undgået gennem en effektiv indsats i enten kom-munen eller i samarbejdet mellem region og kommune. Fx ved at sikre den rette op-følgning, medicinering eller pleje i patientens kommune eller god koordination mel-lem kommune og region i forbindelse med en udskrivning af en patient.Variation i antal genindlæggelser mellem kommuner er således interessant, eftersomdet med forsigtighed kan anvendes som en indikator for at sandsynliggøre et potenti-ale for en bedre indsats. En forebyggende indsats, som fører til færre genindlæggel-ser, er isoleret set forbundet med en lavere udgift til aktivitetsafhængig kommunalmedfinansiering. Man bør dog være opmærksom på, at kommunen ikke nødvendig-vis har været i kontakt med alle personer efter udskrivelsen og før genindlæggelsen.Antal genindlæggelser varierer betydeligt mellem kommuner,jf. figur 2.14a og 2.14b.Der ses endvidere variation indenfor regionerne og på tværs af regionerne. Denkommune med flest genindlæggelser på det medicinske område ligger ca. 60 pct. overlandsgennemsnittet, og den kommune med færrest ligger ca. 60 pct. under landsgen-nemsnittet. Begge kommuner ligger i region Hovedstaden.På det kirurgiske område ligger den kommune med flest genindlæggelser ca. 80 pct.over landsgennemsnittet, og den kommune med færrest ca. 50 pct. under landsgen-nemsnittet. Kommunen med flest genindlæggelser ligger i region i Syddanmark ogMidtjylland, og den kommune med færrest i region Hovedstaden.En undersøgelse fra 2008 af patienter over 66 år finder, at genindlæggelseshyppighe-den er størst for diagnoserne astma/bronkitis (KOL), væskemangel, forstoppelse oglungebetændelse, mens den er lavest for diagnoserne gigt og slagtilfælde.44
Genindlæggelser af ældre i Danmark 2008, Sundhedsstyrelsen.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
33
Kapitel 2. Udvikling og rammer
Figur 2.14aGenindlæggelser for medicinske specialerfordelt på kommuner(100=landsgennemsnit) 2008IndeksIndeks
Figur 2.14bGenindlæggelser for kirurgiske specialerfordelt på kommuner(100=landsgennemsnit) 2008IndeksIndeks
180160140120100806040200HovedstadenSjællandSydMidtNord
180160140120100806040200
200180160140120100806040200HovedstadenSjællandSydMidtNord
200180160140120100806040200
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
2.11 Korte indlæggelser
En anden indikator for at vurdere potentialet for en mere effektiv forebyggelsesind-sats er korte indlæggelser. Ligesom ved genindlæggelser kan korte indlæggelser ogsåhave andre årsager end den kommunale forebyggelsesindsats, hvorfor denne indika-tor ligeledes skal anvendes med varsomhed.Korte indlæggelser på en enkelt dag eller mindre kan afspejle en uhensigtsmæssigindlæggelse i den forstand, at der kan være tale om en forebyggende indlæggelse, somalternativt kunne have været løst ved en mere effektiv forebyggelse i kommunalt regi.Det kunne fx være manglende væske for ældre borgere.Antal korte indlæggelser varierer ligeledes betydeligt mellem kommuner,jf. figur 2.15aog 2.15b.Der ses variation indenfor regionerne og på tværs af regionerne. Den kom-mune med flest korte indlæggelser på det medicinske område ligger ca. 40 pct. overlandsgennemsnittet, og den kommune med færrest ligger ca. 70 pct. under landsgen-nemsnittet.På det kirurgiske område ligger den kommune med flest korte indlæggelser ca. 60pct. over landsgennemsnittet, og den kommune med færrest ca. 50 pct. under lands-gennemsnittet.
34
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.15aKorte indlæggelser for medicinske specialerfordelt på kommuner(100=landsgennemsnit) 2008Indeks180160140120100806040200HovedstadenSjællandSydMidt
Figur 2.15bKorte indlæggelser for kirurgiske specialerfordelt på kommuner(100=landsgennemsnit) 2008Indeks180160140120100806040200HovedstadenSjællandSydMidt
Indeks180Nord
Indeks180Nord
160140120100806040200
160140120100806040200
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Variationen i genindlæggelser og korte indlæggelser er med til at illustrere, at der ek-sisterer et potentiale for en mere effektiv forebyggelsesindsats. Kommunerne har tilen vis grad mulighed for at påvirke borgernes indlæggelser, herunder uhensigtsmæs-sige indlæggelser, bl.a. via ældreplejen.2.12 Særligt vedrørende ældre medicinske patienter
Som vist i afsnit 2.9 er det især de ældre medicinske patienter, der trækker på udgif-ten til kommunal medfinansiering. En effektiv indsats overfor ældre medicinske pati-enter kan dermed påvirke udgiften til kommunal medfinansiering.Indenrigs- og Sundhedsministeriet offentliggjorde i 2009 en rapport om ældre medi-cinske patienters forbrug af sundhedsydelser og sygehusforløb herunder den eksiste-rende indsats på tværs af kommuner og regioner.5Rapporten finder overordnet set,at området de seneste år har været højt prioriteret for så vidt angår tilførsel af res-sourcer til det regionale sundhedsvæsen, men samtidig at der potentiale for forbed-ringer af indsatsen.I rapporten defineres en ældre medicinsk patient som en person på 65 år eller der-over, der i løbet af et givent år har været indlagt eller i ambulant behandling på enmedicinsk afdeling. Definitionen er relativ bred, hvorfor der kan være stor variation ikompleksiteten af sygdomsbillede og forbruget af sundhedsydelser indenfor gruppen.Der har været en betydelig stigning i antallet af kontakter til sygehusvæsenet for den-ne gruppe. Andelen af personer på 65 og derover, som var i kontakt med en medi-cinsk afdeling i 2008, var 26 pct. svarende til en stigning på 4 pct. point i forhold til2001, hvor andelen var på 22 pct. Antallet af ambulante besøg for ældre medicinske5
Indenrigs- og Sundhedsministeriet, ”En analyse af ældre medicinske patienters forløb”, oktober 2009.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
35
Kapitel 2. Udvikling og rammer
patienter er således steget med 26 pct. fra 2001 til 2008, mens antal indlæggelser harværet forholdsvis konstant. Der har været en stor stigning i antal ældre medicinskepatienter med kun ét ambulant besøg. Hovedparten af stigningen i antal ambulantebesøg – ca. 2/3 af stigningen - kan tilskrives patienter med 4 eller flere besøg.Det fremgår af rapporten, at ca. 85 pct. af de ældre medicinske patienter indlægges påsygehuset akut, og indskrivningsforløbet involverer typisk en række forskellige of-fentlige aktører som ældrepleje og hjemmepleje, praktiserende læge og vagtlæge. Li-geledes involverer udskrivningsforløbet flere aktører, typisk ældrepleje og sygehus.Det er således vigtigt at sikre faste rammer for en koordineret indsats mellem syge-hus og ældrepleje i forbindelse med udskrivningen af ældre medicinske patienter.Det påpeges i rapporten, at der er et betydeligt potentiale for en forbedret tilrettelæg-gelse af indsatsen på sygehusene og i kommunerne. Dette kommer bl.a. til udtrykved en betydelig variation i udgiften til kommunal medfinansiering jf. afsnit 2.1, menogså ved at kigge på variationen i en række centrale indikatorer for uhensigtsmæssigeindlæggelser for ældre medicinske patienter. I rapporten defineres uhensigtsmæssigeindlæggelser som korte indlæggelser og genindlæggelser jf. definitionen i afsnit 2.2.Der er fundet stor variation på tværs af kommuner med hensyn til forekomsten afkorte indlæggelser og genindlæggelser for ældre medicinske patienter. Andelen afkorte indlæggelser af ældre medicinske patienter var på knap 20 pct. i Bornholmskommune og mere end 40 pct. i Horsens kommune,jf. figur 2.16a.Genindlæggelses-frekvensen spænder mellem 12,1 pct. i Skanderborg kommune og 24,6 pct. i Fre-densborg kommune,jf. figur 2.16b.Figur 2.16aAndel ældre medicinske indlæggelser meden indlæggelsestid på én dag eller mindrefordelt på kommuner, 2008Pct.454035302520151050HovedstadenSjællandSydMidtNord
Figur 2.16bGenindlæggelsesfrekvens for 6 udvalgtediagnoser fordelt på kommuner, 2008Pct.Pct.
Pct.454035302520151050
30HovedstadenSjællandSydMidtNord
302520151050
2520151050
Anm.: Data er køns- og aldersstandardiseret. Opgørelsen for figur 2.17a er ekskl. kræftpatienter og Fanø, Læsø,Samsø og Ærø kommune er udeladt af opgørelsen, da datagrundlaget er for spinkelt. De udvalgte diagnoseri figur 2.17b er blærebetændelse, gigt, hjertesvigt, KOL, lungebetændelse og slagtilfælde.Kilde: Indenrigs- og Sundhedsministeriet.
36
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
2.13 Kommunal medfinansiering for psykiatrien
Psykiatrien udgør ca. 6 pct. af den samlede udgift til kommunal medfinansiering her-af går ca. 2 pct. til stationær behandling og 4 pct. til ambulant behandling,jf. tabel 2.3ovenfor.Også indenfor psykiatrien kan der observeres en betydelig variation i bidraget tilkommunal medfinansiering såvel indenfor regioner som på tværs af regioner,jf. figur2.17a og 2.17b.Region Hovedstaden har generelt et større bidrag til kommunal medfinansiering påpsykiatriområdet end de øvrige regioner. Den største variation mellem kommunernesbidrag til medfinansiering er i region Syddanmark målt ved standardafvigelsen. Defleste kommuner i region Midtjylland og region Nordjylland ligger under landsgen-nemsnittet for medfinansiering.Kommunen med det største bidrag pr. indbygger ligger ca. 60 pct. over landsgen-nemsnittet på det stationære område og ca. 80 pct. over landsgennemsnittet på detambulante område. Kommunen med det laveste bidrag ligger ca. 80 pct. underlandsgennemsnittet for både stationær og ambulant behandling.Figur 2.17aBidrag til kommunal finansiering forstationær psykiatrisk behandling fordelt påkommuner, 2008IndeksIndeksHovedstadSjællandSydMidtNord
Figur 2.17bBidrag til kommunal finansiering forambulant psykiatrisk behandling fordelt påkommuner, 2008IndeksIndeksHovedstadSjællandSydMidtNord
180160140120100806040200
180160140120100806040200
200180160140120100806040200
200180160140120100806040200
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Bidraget til kommunal medfinansiering pr. indbygger til ambulant psykiatrisk be-handling er størst for kommunerne i Region Hovedstaden og Region Syddanmark. IRegion Hovedstaden har Københavns og Frederiksberg kommuner et bidrag på mel-lem 112-140 kr. og et tilsvarende niveau findes i Esbjerg og Tønderjf. figur 2.18.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
37
Kapitel 2. Udvikling og rammer
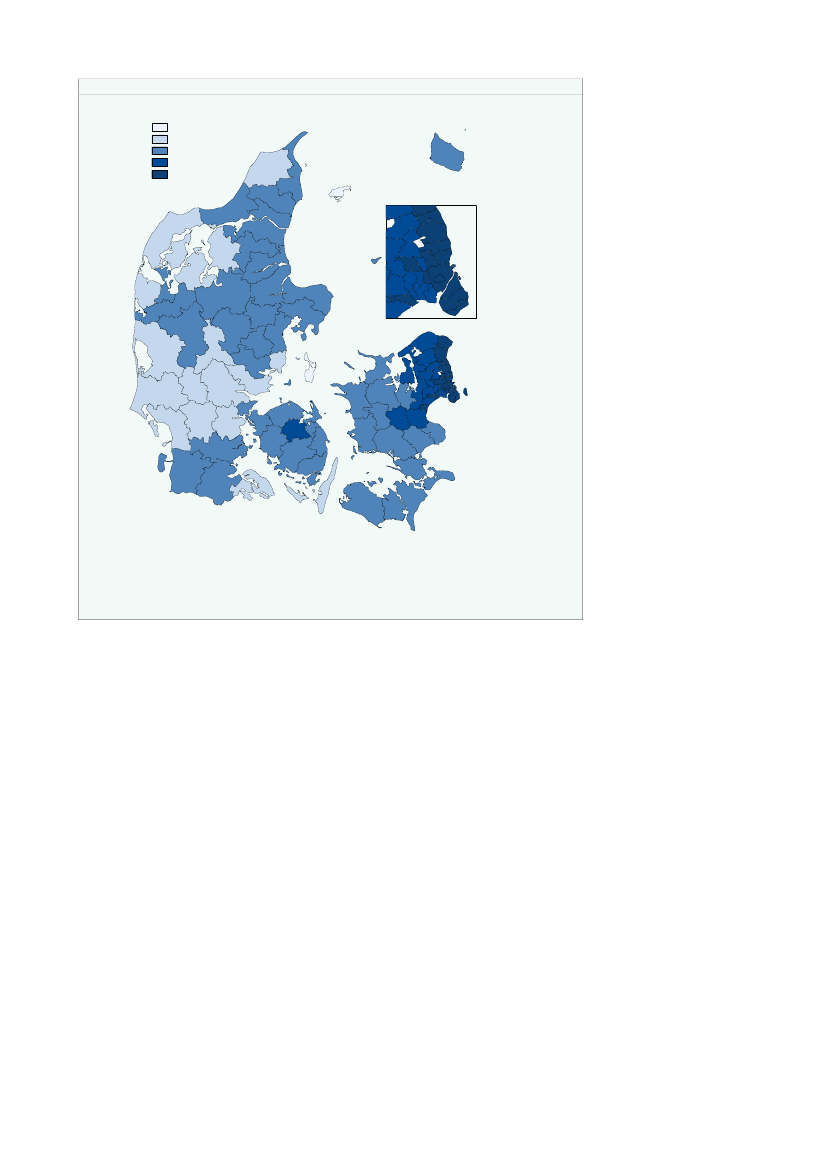
Figur 2.18Kommunal medfinansiering pr. indbygger til ambulant psykiatri fordelt på kommunerKMF_Psyk_amb0,00 - 28,0028,00 - 56,0056,00 - 84,0084,00 - 112,00112,00 - 140,00HjørringFrederikshavnLæsøBrønderslev-DronninglundBornholm
JammerbugtThistedAllerød
Hørsholm
Aalborg
Rudersdal
Morsø
Vesthimmerland
Rebild
Furesø
Lyngby-Taarbæk
Gentofte
MariagerfjordBallerup
GladsaxeHerlev
SkiveGlostrupAlbertslundRødovreFrederiksbergKøbenhavn
LemvigStruerViborg
RandersNorddjursSyddjursHolstebroFavrskovHerningSilkeborgSkanderborgÅrhus
Høje-Taastrup
BrøndbyVallensbækIshøjHvidovreTårnby
Dragør
Greve
GribskovFrederiksværk-HundestedOdderHillerød
HelsingørFredensborg
Ringkøbing-Skjern
Ikast-BrandeHorsensSamsøHedenstedKalundborg
Odsherred
FrederikssundEgedal
BillundVarde
Vejle
Holbæk
Lejre RoskildeSolrød
FredericiaNordfynVejenKoldingFanøEsbjergMiddelfartOdenseKertemindeSlagelseNæstvedAssensHaderslevFaaborg-MidtfynSvendborgTønderAabenraaNyborgFaxeSorøRingstedKøge
Stevns
Vordingborg
SønderborgÆrøLangelandLollandGuldborgsund
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Variationen i bidraget til kommunal medfinansiering mellem de forskellige kommu-ner kan være forbundet med geografisk placering, men kan også afspejle variation iden kommunale og regionale indsats. Endvidere kan en del af den observerede varia-tion skyldes forskelle i socioøkonomiske faktorer mellem kommunerne.Bidraget til kommunal medfinansiering af stationær behandling i psykiatrien er størstfor kommunerne i den sydlige del af Region Hovedstaden, som har et bidrag på mel-lem 56-84 kr. Et tilsvarende niveau findes dog også i Esbjerg, Slagelse og Langelandskommuner,jf. figur 2.19.
38
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.19Kommunal medfinansiering pr. indbygger til stationær psykiatri fordelt på kommunerKMF_Psyk_hel0,00 - 28,0028,00 - 56,0056,00 - 84,0084,00 - 112,00112,00 - 140,00HjørringBornholm
FrederikshavnLæsøBrønderslev-Dronninglund
JammerbugtThistedAllerød
Hørsholm
Aalborg
Rudersdal
Morsø
Vesthimmerland
Rebild
Furesø
Lyngby-Taarbæk
Gentofte
MariagerfjordBallerup
GladsaxeHerlev
SkiveGlostrupAlbertslundRødovreFrederiksbergKøbenhavn
LemvigStruerViborg
RandersNorddjurs
Høje-Taastrup
BrøndbyVallensbækIshøjTårnbyHvidovre
SyddjursHolstebroFavrskov
Dragør
Greve
HerningSilkeborgSkanderborgRingkøbing-SkjernIkast-BrandeOdderHorsensSamsøHedenstedKalundborgVardeFredericiaNordfynVejenKoldingFanøEsbjergMiddelfartOdenseKertemindeSlagelseNæstvedAssensHaderslevFaaborg-MidtfynSvendborgTønderAabenraaNyborgFaxeStevnsSorøRingstedKøgeOdsherredFrederikssundEgedalÅrhusGribskovFrederiksværk-HundestedHillerødHelsingørFredensborg
Billund
Vejle
Holbæk
Lejre RoskildeSolrød
Vordingborg
SønderborgÆrøLangelandLollandGuldborgsund
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
2.14 Kommunal medfinansiering for praksisområdet
Praksisområdet udgør godt 14 pct. af det samlede bidrag til kommunal medfinansie-ring.Som for de øvrige områder kan der observeres en betydelig variation i bidraget tilkommunal medfinansiering såvel indenfor regioner som på tværs af regioner,jf. figur2.20.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
39
Kapitel 2. Udvikling og rammer
Region Hovedstaden har et højere bidrag til kommunal medfinansiering end de øvri-ge regioner.Kommunen med det største bidrag pr. indbygger ligger ca. 40 pct. over landsgen-nemsnittet, mens kommunen med det mindste bidrag ligger tilsvarende 40 pct. underlandsgennemsnittet.Figur 2.20Kommunal medfinansiering til sygesikring fordelt på kommunerIndeks160
Indeks160
Hovedstad140120100806040200
Sjælland
Syd
Midt
Nord140120100806040200
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
Bidraget til kommunal medfinansiering af praksisområdet er størst for kommunerne iRegion Hovedstaden, hvor bidraget generelt er mellem 300-350 kr. pr. indbygger,jf.figur 2.21.
40
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Figur 2.21Kommunal medfinansiering til sygesikring fordelt på kommunerKMF_ssik100,00 - 150,00150,00 - 200,00200,00 - 250,00250,00 - 300,00300,00 - 350,00HjørringFrederikshavnLæsøBrønderslev-DronninglundBornholm
JammerbugtThistedAllerød
Hørsholm
Aalborg
Rudersdal
Morsø
Vesthimmerland
Rebild
Furesø
Lyngby-Taarbæk
Gentofte
MariagerfjordBallerup
GladsaxeHerlev
SkiveGlostrupAlbertslundRødovreFrederiksbergKøbenhavn
LemvigStruerViborg
RandersNorddjursSyddjursHolstebroFavrskov
Høje-Taastrup
BrøndbyVallensbækIshøjHvidovreTårnby
Dragør
Greve
HerningSilkeborgSkanderborgRingkøbing-SkjernIkast-BrandeOdderHorsensSamsøHedenstedKalundborgVardeFredericiaNordfynVejenKoldingFanøEsbjergMiddelfartOdenseKertemindeSlagelseNæstvedAssensHaderslevFaaborg-MidtfynSvendborgTønderAabenraaNyborgFaxeStevnsSorøRingstedKøgeOdsherredFrederikssundEgedalÅrhusGribskovFrederiksværk-HundestedHillerødHelsingørFredensborg
Billund
Vejle
Holbæk
Lejre RoskildeSolrød
Vordingborg
SønderborgÆrøLangelandLollandGuldborgsund
Anm.: Data er køns- og aldersstandardiseret.Kilde: Indenrigs- og Sundhedsministeriet.
2.15 Den kommunale pleje- og forebyggelsesindsats
Med kommunalreformen fik kommunerne med virkning fra 2007 som tidligerenævnt et øget ansvar for den borgerrettede forebyggelsesindsats og sammen med re-gionerne den patientrettede forebyggelse. Derudover blev genoptræning efter syge-husindlæggelse overført til kommunerne.Med kommunalreformen skete der også en række ændringer på socialområdet. Æn-dringerne indebar dels, at myndighedsansvaret og finansieringen blev kommunalt,
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
41
Kapitel 2. Udvikling og rammer
dels at kommunerne overtog en række konkrete opgaver fra de daværende amter,herunder bl.a. inden for socialpsykiatrien.Der er således grænseflader mellem kommunale opgaver og det regionale sundheds-væsen, hvor kommunale indsatser kan påvirke borgernes forbrug af regionale sund-hedsydelser.Samspillet mellem den kommunale opgaveløsning på ældreområdet og det regionalesundhedsvæsen vedrører i høj grad somatikken og samspillet om den ældre medicin-ske patient. Det skyldes bl.a., at mange af de borgere, som modtager kommunaleydelser, herunder hjemmesygepleje, også er i tæt kontakt med det regionale sund-hedsvæsen.Boks 2.3Den kommunale hjemmesygeplejeFormålet med hjemmesygepleje er at forebygge sygdom og yde sygepleje og behandling til borgere6med behov for det. Hjemmesygepleje retter sig mod borgere i alle aldre og boformer. Målet er atyde en sygeplejefaglig indsats, sådan at borgeren kan blive i sit eget hjem. Udover den helt grund-læggende udførelse af sygepleje, har hjemmesygeplejen i dag også en række andre opgaver, sombl.a. vedrører koordinering af patientforløb. En spørgeskemaundersøgelse fra 2007 om hjemmesy-geplejens organisering, opgavevaretagelse og specialisering finder, at det største opgaveområde ersygeplejefaglig behandling, som udgør 44 pct. af opgaverne. Rådgivning og vejledning udgør ca. 17pct. af opgaverne, mens personlig pleje, uddannelse, ledelse og andet hver udgør ca. 10 pct. af opga-7verne.
I forhold til psykiatrien er samspillet mellem de regionale sundhedsopgaver og denkommunale opgaveløsning særlig tæt knyttet til de kommunale indsatser, som tilby-des inden for socialpsykiatrien.Socialpsykiatrien vedrører indsatsen over for sindslidende, som foregår udenfor ho-spitalspsykiatrien, fx de tilbud som sindslidende modtager, efter at være udskrevet frabehandling på et psykiatrisk hospital. Indsatsen omfatter en række tilbud, der støttersindslidende med for at få en hverdag til hænge sammen. Det kan fx være midlertidi-ge eller længerevarende botilbud, væresteder, diverse støtte- og kontaktordningersamt beskæftigelsesrelaterede tiltag.Den kommunale indsats vedr. forebyggelse og sundhedsfremme retter sig primærtmod børn i alderen 0-17 år, alle borgere generelt eller borgere med sygdom, handicapm.m. Indsatserne finder bl.a. sted på skoler og pasningsordninger, ældreområdet, ar-bejdspladser.
67
Vejledning om hjemmesygepleje, Sundhedsstyrelsen, 2006.Kortlægning af hjemmesygeplejen, DSI og KL, 2007.
42
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Det kendetegner en stor del af indsatserne, at de er naturligt integreret i kommunensalmindelige opgaveløsning herunder de sundhedsopgaver, som kommunerne løservia ældreplejen, hjemmesygeplejen, og socialpsykiatrien.To centrale værktøjer i den overordnede planlægning og prioritering af forebyggel-sesindsatsen i kommunerne er udarbejdelsen af en sundhedspolitik og en sundheds-profil. Sundhedspolitikken udstikker den overordnede kurs og rammer for forebyg-gelsesindsatsen fx prioritering af områder, indsatstyper, samt organiseringen for løs-ning af opgaver. Til at understøtte sundhedspolitikken kan kommunen endvidere ud-arbejde en sundhedsprofil, hvis formål er, at kortlægge borgernes sundhedstilstand,fx forekomst af store folkesygdomme og sundhedsadfærd for så vidt angår KRAM-faktorerne, med henblik på at målrette den borgerrettede forebyggelsesindsats.En undersøgelse foretaget af COWI på vegne af KL i 2008 på baggrund af en stik-prøve af 85 kommuner fandt, at ca. 80 pct. af kommunerne havde udarbejdet ensundhedspolitik og en sundhedsprofil.8Undersøgelsen finder, at kommunernes forebyggelsesindsatsindsats primært retter sigmod KRAM-faktorerne, som tegner sig for knap halvdelen af alle indsatser. Den pa-tientrettede forebyggelse udgør ca. 10 pct. af alle rapporterede indsatser og bestårovervejende af diagnoserettede tilbud, sundhedsfremmerådgivning og almene pati-entuddannelsestilbud.Kommunerne har hovedsageligt placeret ansvaret for forebyggelsesindsatsen i enselvstændig sundhedsforvaltning eller en selvstændig sundhedsafdeling i en forvalt-ningsenhed med blandede opgaver. I en undersøgelse fra 2008 foretaget af Sund-hedsstyrelsen havde 43 pct. af kommunerne således placeret ansvaret i en selvstændigsundhedsforvaltning, 34 pct. i en social- og sundhedsforvaltning og 19 pct. i en an-den forvaltning fx børne- og unge eller ældreforvaltning.En relativ ny tilgang i kommunerne i forhold til organisering og løsning af sund-hedsopgaver herunder de nye opgaver på forebyggelsesområdet er etablering af så-kaldte sundhedscentre. Formålet med et sundhedscenter er at skabe et fagligt miljø,som er i stand til at løfte og koordinere en række af de kommunale sundhedsopgaver.KLs undersøgelse fra 2008 fandt, at 52 pct. af de deltagende kommuner havde etab-leret et sundhedscenter, og at 13 procent af forebyggelsesindsatserne finder sted pået sundhedscenter eller tilsvarende.Statens Institut for Folkesundhed har (i samarbejde med KL) på baggrund af en stik-prøve på 18 kommuner, som alle har etableret et sundhedscenter, undersøgt sund-hedscentrenes karakteristika, implementering, samarbejdsrelationer og indpasning i
8Kommunernes Landsforening, ”Godt i gang – en kvantitativ undersøgelse af den kommunale forebyggelsesindsats i2008”, oktober 2008.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
43
Kapitel 2. Udvikling og rammer
sundhedsvæsenets samlede opgaveløsning.9Undersøgelsen finder, at ud af de 18centre fokuserer to centre alene på patientrettet forebyggelse, fire centre kun på bor-gerrettet forebyggelse og tolv centre fokuserer på begge områder.Stort set alle centrene er organisatorisk placeret som en del af en sundhedsforvalt-ning. Hovedparten centrene har egen bygning (13 ud af de 18 kommuner), og de øv-rige er ”murstensløse” og i stedet placeret på kommunens rådhus.Sundhedscentrene har tilknyttet et tværfagligt personale, hvor de hyppigst forekom-mende personalegrupper er sygeplejersker, fysioterapeuter, diætister og administrativtpersonale. Det er typisk en sygeplejerske eller en fysioterapeut, som leder centret.Sundhedscentrene samarbejder bl.a. med praktiserende læger, sygehuse, patientfor-eninger og idrætsforeninger, men også private aktører fx apoteker om medicingen-nemgang og rygestopkurser. I undersøgelsen fremhæver kommunerne, at samar-bejdspartnerne er afgørende for, at centrene kan løfte deres opgave.Valget af samarbejdspartner afhænger i høj grad af centrets konkrete fokus og mål-gruppe. Fx findes et mere etableret samarbejde med sygehuse i centre, der fokusererpå patientrettet forebyggelse. For alle centrene i undersøgelsen er den praktiserendelæge imidlertid den vigtigste samarbejdspartner. Samarbejdet består hovedsageligt i,at de praktiserende læger henviser borgerne til centrenes tilbud eller informerer ogopfordrer deres patienter til at tage kontakt til centrene. I de fleste af kommunernehar praktiserende læger og sygehuse, hvor der samarbejde med disse, endvidere væretrepræsenteret i centrets styregruppe.2.16 Samarbejde mellem regioner og kommuner i henhold til sundhedsloven10
For at styrke samarbejdet mellem regionens sygehuse, praksissektoren samt denkommunale indsats på sundhedsområdet fastlægger Sundhedsloven, at regionsrådet isamarbejde med kommunalbestyrelserne i regionen skal nedsætte et sundhedskoor-dineringsudvalg. I sundhedskoordinationsudvalgene sidder repræsentanter for regio-nen, kommunerne samt praksissektoren.Sundhedskoordinationsudvalget har til formål at understøtte sammenhængende be-handlingsforløb på tværs af det regionale og kommunale myndighedsansvar, herun-der understøtte kvaliteten og den effektive ressourceudnyttelse i opgaveløsningen.Det fremgår endvidere af Sundhedsloven, at regioner og kommuner har pligt til, atindgå sundhedsaftaler på en række obligatoriske indsatsområder, hvori parternes fæl-les ansvar for varetagelse af opgaver fastlægges.Statens Institut for Folkesundhed, ”Sundhedscentre i Danmark – organisering og samarbejdsrelationer”, august2008.10Afsnit er baseret på: Sundhedsstyrelsen,”Vejledning om sundhedskoordinationsudvalg og sundhedsaftaler”, 2006og 2009.9
44
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 2. Udvikling og rammer
Sundhedsaftalerne har til formål at sikre sammenhæng og koordinering af indsatsenpå sundhedsområdet mellem region og kommune. Sundhedsaftalerne skal forelæggessundhedskoordineringsudvalget til orientering og godkendes af Sundhedsstyrelsen.Sundhedsaftalerne skal på hvert indsatsområde opfylde en række krav, som vedrørerbeskrivelse af arbejdsdelingen, koordinering af indsatsen, herunder at sikre kommu-nikation mellem aktører samt til patienten/borgeren, planlægning og styring af kapa-citeten, udvikling og kvalitetssikring af den tværgående indsats samt opfølgning påaftalerne.De obligatoriske indsatsområder er:•Indlæggelses- og udskrivningsforløb•Træningsområdet•Behandlingsredskaber og hjælpemidler•Forebyggelse og sundhedsfremme, herunder patientrettet forebyggelse•Indsatsen for mennesker med sindslidelser.•Opfølgning på utilsigtede hændelser.De obligatoriske sundhedsaftaler mellem kommuner og regioner har således haft tilformål at sikre en klarere ansvarsfordeling mellem de forskellige myndigheder isundhedsvæsenet herunder at opnå sammenhængende indskrivnings- og udskriv-ningsforløb.I 2009 reviderede Sundhedsstyrelsen bekendtgørelse om Sundhedskoordinationsud-valg og sundhedsaftaler med det formål at nedsætte deltaljeringsgraden af bekendtgø-relsen og dermed give kommuner og regioner større frihed i arbejdet med sundheds-aftalerne, herunder at reducere formkrav ved indsendelse af aftaler og at give kom-muner og regioner bedre mulighed for at kombinere obligatoriske og frivillige aftaler.Udover de obligatoriske indsatsområder, kan region og kommuner således også ind-gå frivillige aftaler, som ikke skal godkendes af Sundhedsstyrelsen.En væsentlig del af kommunernes ansvar, for så vidt angår tilbud om patientrettedeforebyggelse, tilvejebringes som en del af de sundhedsaftaler, som indgås med regio-nerne.11
11
Forebyggelseskommissionen rapport, ”Vi kan leve længere og sundere – Forebyggelseskommissionens anbefalin-ger til en styrket forebyggende indsats.”, april 2009.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
45
Kapitel 3. Det kommunale styringsgrundlag
3. Det kommunale styringsgrundlag3.1 Indledning
Udvalget har iht. kommissoriet fokuseret på de kommunale muligheder for at gene-rere data til afdækning af den enkelte kommunes forbrug af sundhedsydelser ogsammenligninger heraf med andre kommuner som grundlag for en fokuseret indsatsog spredningen af bedste praksis på fx plejeområdet.3.2 Datagrundlag for kommunerne
Der sker løbende en registrering af al regional sundhedsaktivitet, og data opsamles ogformidles af Sundhedsstyrelsen via eSundhed, som er Sundhedsstyrelsens informati-onssystem rettet mod regioner og kommuner.Siden finansieringsreformen på sundhedsområdet trådte i kraft 1. januar 2007 harSundhedsstyrelsen også via eSundhed videreformidlet opgørelserne af den kommu-nale (med)finansiering samt den bagvedliggende aktivitet.Sundhedsstyrelsens informationssystem eSundhed
Esundhed stiller på ikke-individbaseret niveau informationer til rådighed om den ak-tivitet på sygehuse mv., der ligger til grund for de månedlige kommunale betalinger afmedfinansiering. Kommunerne bruger bl.a. denne information som grundlag for dia-logen med regionerne og til at kvalificere den kommunale sundhedsindsats. Det erogså eSundhed, der formidler ”regningerne” for den kommunale medfinansiering.En grundlæggende præmis i formidlingen af informationer er, at Sundhedsstyrelsenikke har hjemmel til at videregive regionale sundhedsdata på individniveau til kom-munerne.Formidlingen af informationer til kommunerne via eSundhed foregår i tre niveauer.Niveauerne er struktureret således, at detaljeringsgraden stiger fra niveau til niveau.Herudover er der et 4. niveau, betegnet KØS (Kommunaløkonomisk Sundhedsin-formationsgrundlag), som er det mest detaljerede niveau for formidling af informati-on på sundhedsområdet til kommunerne, og som gennemgås mere detaljeret neden-for. Nedenfor er først beskrevet indholdet af de tre overordnede niveauer for for-midling i eSundhed.Niveau 1: Opgørelser af kommunernes medfinansieringDette niveau formidler månedlige opgørelser af den kommunale medfinansiering(kroner) for de enkelte kommuner opdelt i hovedområderne somatik, psykiatri ogsygesikring (praksissektoren).Der er mulighed for at se opgørelserne i forskellige prisniveauer/takstsystemer såle-des at aktiviteten kan ses med forskellige års takstsystemer. Kommunerne kan ek-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
47
Kapitel 3. Det kommunale styringsgrundlag
sempelvis se aktiviteten for tidligere år i det mest aktuelle takstsystem og dermed op-gøre tidligere års aktivitet i nuværende års takststruktur. Det kan eksempelvis brugesfremadrettet i forbindelse med budgetlægning.Niveau 2: Standardtabeller til belysning af den kommunale medfinansieringDette niveau giver mulighed for yderligere detaljering ift. niveau 1. Her kan vælgesopgørelser på flere statistikvariable end blot medfinansieringskroner som i niveau 1.Eksempelvis kan yderligere vælges samlet værdi, antal besøg, antal udskrivninger, an-tal sengedage. Disse statistikvariable kan endvidere grupperes i aldersgrupper, drg-grupper eller behandlingssteder.Dermed giver niveau 2 mulighed for at analysere de månedlige kommunale betalin-ger nærmere, idet der knyttes aktivitet på. Ligesom i niveau 1 er der mulighed for atse opgørelserne i forskellige prisniveauer/takstsystemer.Niveau 3: Analyseværktøj til belysning af den kommunale medfinansieringDette niveau,jf. boks 3.1,giver mulighed for gennem et fleksibelt dataområde at de-signe sin egen tabel ved at vælge indhold til forspalte, kolonner og dataområde ud fraen lang række variable. Det er ligeledes muligt at vælge variable til overordnede krite-rier for tabellen således, at der dynamisk kan afgrænses i tabellen. Eksempelvis kanperiode vælges som et kriterium og gennem simple klik kan der afgrænses i periodenog resultatet opdateres herefter i den dannede tabel.Boks 3.1Fakta om niveau 3 på eSundhedNiveau 3 er et avanceret værktøj, der dækker områderne somatik, psykiatri og sygesikring, og giver mulig-hed for yderligere detaljeringsniveau end niveau 2 bl.a. i forhold til fx:•aktionsdiagnoser•behandlingsgeografi (offentligt og privat) - for offentlige hospitaler ned til afdelingsniveau•genindlæggelser•opdeling på indlæggelsestid•tidspunkt for indlæggelse•udskrivninger•genoptræning mv.
Nedenstående tabel 3.1 viser et meget simpelt eksempel på de udtræksmuligheder,niveau 3 på eSundhed tillader. Af tabellen fremgår fordelingen af somatiske udskriv-ninger opgjort på for tre tilfældigt udvalgte diagnosekapitler samt den kommunalmedfinansiering (KMF) for kommunerne København, Odense og Aalborg i 2008.De udvalgte diagnosekapitler er:•Sygdomme i knogler, muskler & bindevæv - (DM00-DM999)•Sygdomme i kredsløbsorganer - (DI00-DI999)•Sygdomme i nervesystemet - (DG00-DG999)
48
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 3. Det kommunale styringsgrundlag
Tabel 3.1Fordeling af somatiske udskrivninger og KMF ift. udvalgte diagnoser for København, Odense ogAalborg i 2008Antaludskrivninger27.656Sygdomme i knogler, muskler & bindevæv- (DM00-DM999)Sygdomme i kredsløbsorganer(DI00-DI999)Sygdomme i nervesystemet –(DG00-DG999)Sygdomme i knogler, muskler & bindevæv- (DM00-DM999)Sygdomme i kredsløbsorganer(DI00-DI999)Sygdomme i nervesystemet –(DG00-DG999)Sygdomme i knogler, muskler & bindevæv- (DM00-DM999)Sygdomme i kredsløbsorganer(DI00-DI999)Sygdomme i nervesystemet –(DG00-DG999)4.5749.4482.3371.3713.1567571.8013.387825
BetalerkommuneTotalKøbenhavnKøbenhavnKøbenhavnOdenseOdenseOdenseAalborgAalborgAalborg
Diagnosekapitel
KMF (kr.)120.625.60519.884.84341.092.25810.207.9136.101.25613.762.5123.322.3947.954.38414.690.8983.609.147
Kilde: eSundhed niveau 3, 2008.
Et nyt niveau 4: Kommunaløkonomisk Sundhedsinformationsgrundlag (KØS)Adgangen til grunddata samt data fra andre kilder end de centrale sundhedsregistreer at finde i KØS, der således udgør det fjerde og mest detaljerede niveau for formid-ling af information på sundhedsområdet til kommunerne, jf. nærmere nedenfor.Kommunaløkonomisk Sundhedsinformationsgrundlag (KØS)
Der har udover de tilgængelige oplysninger i eSundhed været et ønske om mere de-taljerede data, så kommunerne fik 1) adgang til de bagvedliggende individbaseredeoplysninger med henblik på bl.a. at kunne målrette forebyggende aktiviteter mod ud-valgte grupper, og 2) mulighed for at analysere sammenhænge mellem den regionalesundhedsindsats og tilgrænsende kommunale sektorer som omsorgs- og arbejdsmar-kedsområdet. Dette med henblik på at indfri potentialet i den nye sundhedslovgiv-ning.På den baggrund besluttede KL og Sundhedsstyrelsen at igangsætte arbejdet medetableringen af et Kommunaløkonomisk Sundhedsinformationsgrundlag (KØS) så-ledes, at kommunerne kan få stillet det bedst mulige informationsgrundlag til rådig-hed samtidig med at kravet om, at de ikke har mulighed for at få adgang til individda-ta overholdes. Netop med en placering centralt i Sundhedsstyrelsen er det sikret, atkommunerne kan tilgå oplysningerne på individniveau med henblik på at afgrænse ogbearbejde data og efterfølgende eksportere resultatet på ikke individbaseret niveau.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
49
Kapitel 3. Det kommunale styringsgrundlag
I økonomiaftalen for 2008 mellem regeringen og KL blev intentionen om udarbej-delsen af KØS skrevet ind, og i august 2008 indgik Sundhedsstyrelsen og KL aftaleom etablering. Det fremgik af aftalen, at første version af KØS ville blive gjort til-gængeligt for kommunerne i foråret 2009. Således gik KØS i luften 1. maj 2009 i før-ste og nuværende version. KØS er finansieret af KL og Sundhedsstyrelsen.Dataindhold
Muligheden for at imødekomme kommunernes øgede informationsbehov givet, atkommunerne ikke har mulighed for at få adgang til sundhedsdata på individniveau,søges realiseret ved at udbygge det fælles datagrundlag for afregning i Sundhedssty-relsen. Dette er sket ved at supplere datagrundlaget med oplysninger fra eksterne sy-stemer. Det er herefter muligt med udgangspunkt i det individbaserede centrale data-grundlag at danne aggregeringer på ikke-individ niveau, som kan gøres tilgængeligefor kommunerne,jf. figur 3.1.Figur 3.1Nuværende dataindhold i KommunalØkonomisk Sundhedsinformationsgrundlag (KØS)Udtrækafgrænses påforskelligevariabelUdtræk påikke-individniveau leveres
Kommuner
Det kommunaløkonomiske sundhedsinformationsgrundlagBindes sammen af CPR-nummer og ”tidsvinduer”SSTAfregnings-grunddataCPRCpr-registretEOJKommunaleomsorgs-data fraElektroniskeOmsorgsJournalerDREAMArbejds-markeds-data fraDREAMarbejds-markeds-registerANDGeo-datafra KMS ogandreeksterneregistre
KØS består dermed grundlæggende af en berigelse af Sundhedsstyrelsens sundheds-data med data fra eksterne registre. For nuværende er der tale om nedenstående eks-terne registre med mulighed for tilføjelse af yderligere på sigt:•••CPR-registeretBeskæftigelsesministeriets arbejdsmarkedsregister: DREAMKommunale omsorgssystemer (Elektroniske OmsorgsJournaler – EOJ-systemer)
I bilag 3.1 er en oversigt over nogle af de primære variable fra de forskellige registre,der indgår i KØS.
50
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 3. Det kommunale styringsgrundlag
Anvendelsesmuligheder
KØS har en lang række anvendelsesmuligheder for kommunerne. Udviklingen afKØS er sket i tæt samarbejde med kommunerne. Der er således etableret en referen-cegruppe bestående af seks kommuner og KL, der har fulgt udviklingen og væretmed til at udstikke retningen for KØS og fremadrettet har defineret overordnedekrav til version 2 af KØS, der forventes at gå i luften medio 2010.KØS bliver primært anvendt på to måder, der ikke har været mulighed for i de analy-seværktøjer, der stilles til rådighed på eSundhed. Denførstemåde er til analyser på af-grænsede populationer. Ved at afgrænse grunddata til specifikke populationer kan derlaves analyser på disse,jf. boks 3.2.Boks 3.2Eksempler på analyser med afgrænsede populationerKommunen kan afgrænse data til:•kun at omfatte en udvalgt population på et givet plejehjem•kun at omfatte en given gruppe KOL-borgere, der har gennemgået et kommunalt kronikerfor-løb•kun at omfatte de af kommunen kendte stofmisbrugere
Der er ovenstående eksempler tale om borgere, kommunen kender. Ved hjælp afborgernes CPR-numre kan kommunen afgrænse datagrundlaget til kun at omfatte enafgrænset population. Der kan herefter laves forskellige analyser på deres sundheds-forbrug og følge det over tid eller benchmarke det i forhold til andre grupper. Alletre nævnte eksempler bygger på virkelige analyser som KØS har leveret datagrundla-get til.Denandenmåde er muligheden for at følge borgere gennem flere systemer,jf. boks3.3.Boks 3.3Eksempler på analyser, hvor borgere følges gennem flere systemerKommunen kan foretage analyser:•af sammenhænge mellem forbrug i det regionale sundhedsvæsen (praksissektor eller sygehus-sektoren) og eksempelvis arbejdsmarkedsstatus for borgere, der modtager sygedagpenge, før-tidspension eller andre arbejdsrelaterede overførselsindkomster•af sammenhænge mellem sundhedsforbrug og leverede hjemmehjælpstimer i kommunen•med mulighed for geografisk opdeling på fx kommunale distrikter, specifikke adresser eller GPSkoordinater
Endelig er der selvfølgelig muligheden for kombinationen af ovenstående, hvor enspecifikt afgrænset befolkningsgruppe følges gennem flere systemer.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
51
Kapitel 3. Det kommunale styringsgrundlag
Det bemærkes, at KØS-databasen tilgås på individ-niveau, men oplysningerne eks-porteres derfra på ikke-individ niveau. Dermed anvendes individ-niveauet til at lavede nøjagtige afgrænsninger og berigelse af grunddatakilder, der så efterfølgende kanaggregeres og eksporteres.Udvikling af systemet – version 2
Første version af KØS, der har været tilgængeligt siden maj 2009, er en struktureretdatabase indeholdende data fra ovenstående kilder DREAM-data er dog først indar-bejdet i juli 2009 og EOJ-data er indarbejdet i jan. 2010 For at tilgå data kræves pro-grammering, ligesom adgangen kræver fysisk tilstedeværelse i Sundhedsstyrelsen.Dette har i praksis vist sig som en stor begrænsning. Indtil videre har 5-8 kommunerbenyttet sig af første version af KØS-databasen.Derfor er det besluttet at bygge en brugergrænseflade oven på databasen, hvilket sæt-tes i drift medio 2010 som version 2.Den nye version 2 skal primært tjene to formål. For detførsteskal den sikre adgangentil systemet via fjernopkobling inden for rammerne af eSundhed således, at brugernekan tilgå oplysningerne hjemmefra.For detandetskal brugergrænsefladen sikre, at kommunerne uden særlig programme-ringsviden kan trække de nødvendige data ud af systemet ved at foretage valg af da-takilder, afgrænsning, ønskede variable mv., ligesom der vil være mulighed for atuploade CPR-numre til at foretage populationsafgrænsninger i data.Opsamling
Samlet er der med KØS-systemet udviklet et meget udbygget datagrundlag for denkommunale indsats. Kun få kommuner har dog hidtil benyttet systemet på en konsi-stent måde primært på grund af den ovenfor nævnte svære tilgængelighed. Der erimidlertid tale om en voksende interesse, og med den nye mere brugervenlige version2, der igangsættes fra medio 2010, er der skabt grundlag for,,at langt flere kommunervil kunne drage nytte af de indsamlede data, og derigennem styrke grundlaget forkommunale initiativer på sundheds-, forebyggelses- og plejeområdet. Der vurderes etstort potentiale for en øget gennemsigtighed i de kommunale sundhedstræk og enmere konsistent kommunal anvendelse af data som en integreret del af den kommu-nale indsats for en effektiv forebyggelses- og plejeindsats.Systemet baserer sig som udgangspunkt på træk på kommuneniveau. Der er mulig-hed for at danne træk på lavere niveauer, men det kræver aktuelt særlige program-mer, hvilket nogle kommuner i samarbejde med Sundhedsstyrelsen har fået udarbej-det. I den nye version 2 vil der i den nye brugergrænseflade i øget omfang kunneetableres variable, der giver mulighed for træk på lavere niveauer, ligesom kommu-nerne selv får mulighed for at uploade specifikke grupper af cpr-numre mhp. særligeudtræk og analyser.
52
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Bilag 3.1
Bilag 3.1 Oversigt over dataindhold i KommunaløkonomiskSundhedsinformationsgrundlag (KØS)Boks 3.4Oversigt over dataindhold i Kommunaløkonomisk Sundhedsinformationsgrundlag (KØS)De centrale sundhedsregistreOplysninger fra Sundhedsstyrelsens registre (Landspatientregisteret, DRG-opgørelser, Sygesikrings-registeret, Diabetesregisteret, mv.)•Antal ydelser, besøg, udskrivninger og sengedage•Kroner (i alt og kommunal medfinansiering)•Forbrug og ydelser i praksissektoren•Genoptræning•Diagnoser, DRG-grupper, procedurer, bopæl, behandlingssted (både offentlige og private syge-huse), sygehusafdelinger, mv.•DiabetesregisterCPR-registeret•Personoplysninger (CPR-nummer, køn, alder, civilstand, etnicitet, mv.)•Distriktsoplysninger (skole, post, social, kirke, varme, mv.)•Adresseoplysninger (vejkoder, numre, mv.)•Geo-data (GPS-koordinater)Beskæftigelsesministeriets arbejdsmarkedsregister - DREAM•Status i arbejdsmarkedssystemetoSygedagpengemodtageroFørtidspensionoDagpengemodtageroKontanthjælp, starthjælp, aktivering, arbejdsmarkedsuddannelse, skåne/fleks-job, SU, Bar-sel, mv.
•
Matchvurdering (arbejdsduelighedsvurdering)
Kommunale omsorgssystemer – EOJ-systemer (Elektroniske OmsorgsJournaler)•Hjemmehjælpsbesøg registreret med et start-/sluttidspunkt•Indberetning af alle borgere der er visiteret efter reglerne om frit valg•Visitationer som kan opdeles på praktisk hjælp og personlig pleje•Visitationer som ikke kan opdeles på praktisk hjælp og personlig pleje•Boligtilbud•Genoptræning/vedligeholdelsestræning•Forebyggende hjemmebesøg•Leverede besøg som kan opdeles på praktisk hjælp og personlig plejeAnm.: Ovenstående ikke er en udtømmende beskrivelse af dataindholdet, men en præsentation af de primæreoplysninger fra de forskellige registre.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
53
DEL III – OVERVEJELSER
Kapitel 4. Kommunal medfinansiering
4. Kommunal medfinansiering4.1 Indledning
Belysningen af den kommunale medfinansiering i kapitel 2 viser, at den aktivitetsaf-hængige medfinansiering af de regionale sundhedsudgifter for kommunens indbygge-re afspejler sundhedstrækket i kommunerne. Kommuner med en høj sundhedsudgiftpr. indbygger har tilsvarende et højt bidrag til kommunal medfinansiering pr. indbyg-ger.Der kan endvidere konstateres er betydelig variation mellem kommunerne i denkommunale medfinansiering pr. indbygger. Denne forskel ses også efter, at der ertaget højde for forskelle i borgernes sammensætning af køn og alder. Der er ogsåforskelle mellem kommunerne i forhold til indikatorer som genindlæggelser og korteindlæggelser.En del af forskellen er forbundet med forskelle i sociale forhold, geografisk placeringsamt regions- og sygehusspecifikke forhold, men indikationen er, at nogle kommunerer ’bedre’ til pleje og forebyggelse end andre, og at der dermed er et potentiale for enbedre kommunal pleje- og forebyggelsesindsats.Nedenfor belyses mulighederne for en yderligere styrkelse af det kommunale incita-ment til en god forebyggelses- og plejeindsats gennem en øget aktivitetsafhængigmedfinansiering.Det bemærkes, at datagrundlaget fortsat er beskedent, da der kun ligger data for 2 år,og at effekterne af indførelsen af den kommunale medfinansiering fra 2007 i forholdtil den kommunale forebyggende indsats dermed ikke kan aflæses endnu.4.2 Det somatiske område
Det somatiske område omfatter samlet ca. 65 mia. kr. eller ca. 70 pct. af de regionalesundhedsudgifter i 2008. Det er dermed det langt mest betydende område. Det erogså det område, hvor den aktivitetsbestemte kommunale betaling er størst, medknap 8 mia. kr. (2008-aktivitet i 2009-takstniveau) eller knap 80 pct. af den samledeaktivitetsbestemte medfinansiering.I forlængelse heraf vil der være et særligt fokus på dette område i forhold til overve-jelserne om en øget kommunal medfinansiering. Et væsentligt sigte hermed er bl.a. atreducere antallet af unødvendige indlæggelser og genindlæggelser via en effektivkommunale forebyggelses- og plejeindsats.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
57
Kapitel 4. Kommunal medfinansiering
4.2.1 Fordele og ulemper ved en ændret kommunal medfinansiering
Vurderingen af fordele og ulemper ved at ændre den kommunale medfinansieringtager udgangspunkt i fem parametre/hensyn,jf. boks 4.1,som også indgik som cen-trale parametre i forbindelse med medfinansieringens introduktion fra 2007,jf. kapitel1.Boks 4.1VurderingsparametreVurderingen af fordele og ulemper ved at ændre den kommunale medfinansiering tager udgangs-punkt i fem parametre/hensyn:•Adfærd og incitamenter set i forhold til formålet: en yderligere tilskyndelse til en effektiv kom-munal forebyggelses-, trænings- og plejeindsats•Hensyn om at undgå risiko for kassetænkning•Hensyn om at begrænse byrdefordelingseffekter•Stabilitetshensyn i forhold til den kommunale økonomi (kommunal budgetsikkerhed)•Enkelthed/administrative hensyn
Adfærd, incitamenter og effekt
Det somatiske område er kendetegnet ved, at der principielt er en klar snitflade i for-hold til det øvrige sundhedssystem. Patienter indlægges på et sygehus, enten ved visi-tation af en praktiserende læge eller speciallæge (akut eller henvist til elektiv behand-ling), eller gennem opkald til 112 og dermed visitation gennem det præhospitale sy-stem. Der er enkelte regioner, der fortsat ikke forudsætter lægelig visitation for ska-destuebesøg, men dette forudsættes ændret i forbindelse med etableringen af dekommende års nye sygehusstruktur i overensstemmelse med Sundhedsstyrelsens ret-ningslinjer.Praksislægen som ’gate-keeperen’ i systemet foretager en visitation til sygehuset ellerhåndterer selv behandling/udredning af patienten. Det er således i de konkrete situa-tioner en sundhedsfaglig vurdering, om en person indlægges eller ej. Kommunernehar muligheder for at påvirke deres borgeres træk på sundhedsvæsenet, herunderomfanget af indlæggelser, gennem deres generelle og specifikke forebyggelse- og ple-jeindsats/tiltag.Der sker løbende en udvikling på det sundhedsfaglige område, som også konkret kanbetyde, at patienter, der tidligere behøvede sygehusindlæggelse og/eller ambulantebehandlinger, kan håndteres af praksislægen. Denne udvikling vil bl.a. være et resultataf løbende forbedringer af behandlingsmulighederne, og vil igen bero på en sund-hedsfaglig afgørelse.Der er med den kommunale medfinansiering tale om et yderligere incitament til eneffektiv kommunal varetagelse af forebyggelses- og plejeopgaven. Fokus skal bådevære på den typisk langsigtede forebyggelse og på plejeopgaven, der har en merekortsigtet karakter. Med en generel ordning blev der lagt op til, at kommunerne lo-kalt identificerer de områder, hvor de kan arbejde mere målrettet med den indsats,
58
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
der kan øge kvaliteten og sammenhængen i den kommunale forebyggelse på tværs afde kommunale sektorer. Modellen giver samtidig mulighed for, at regioner og kom-muner i fællesskab kan tilrettelægge og samordne deres indsats på sundhedsområdet,ud fra de konkrete lokale forhold og prioriteringer.Finansieringsmekanismen betyder, at den kommunale aktivitetsbestemte medfinan-siering for det kommende år beregnes ud fra den forudsatte aktivitet, og herefterfordeles på kommunerne efter bloktilskudsnøglen. Hvis den enkelte kommune træk-ker relativt lidt på de regionale sundhedsydelser vil man dermed opnå en nettogevinsti det pågældende år, mens det omvendte er tilfældet, hvis sundhedstrækket liggerover sammenlignelige kommuners.For den enkelte kommune giver medfinansieringen et økonomisk incitament til atudvikle pleje- og forebyggelsesindsatsen. Den kommunale medfinansiering er ikke etinstrument til udvikling af egentlige kommunale behandlingstilbud.Heri ligger dermed også, at fokus skal være på at varetage forebyggelses- og plejeop-gaven så effektivt som muligt, således at unødige indlæggelser mv. forebygges ogborgernes træk på sundhedsvæsenet begrænses i muligt omfang, også på langt sigt jf.den langsigtede karakter af fx forebyggelsen af kroniske sygdomme.Ovenstående betyder samlet, at en øget kommunal aktivitetsbestemt finansiering vilbetyde en øget synliggørelse af den økonomiske betydning af borgernes sundhedstil-stand. Dette styrkede incitament skal ses i sammenhæng med de øvrige udgiftskon-sekvenser som knytter sig til borgeres sundhedstilstand, fx i forhold til arbejdsmar-kedet, det sociale system og plejesektoren.Kassetænkning (den regionale adfærd)
På det somatiske område er det i hovedsagen sygehusene, der fastlægger den konkre-te behandlingsform og prioritering af patienter. Den foretagne behandlingsform hardirekte betydning for størrelsen af den kommunale medfinansiering til den region,hvor sygehuset er beliggende. Det er derfor afgørende, at medfinansieringskonstruk-tionen ikke ændrer på, at beslutning om behandling i det regionale sundhedsvæsen errent sundhedsfagligt begrundet og med prioritering af de mest syge.Konstruktionen med en procentvis betaling kombineret med et loft for den maksi-male betaling indebærer allerede i dag forskel på den kommunale relative medfinan-siering af sygehusydelserne. På de billigste behandlinger får regionen den højesteomkostningsdækning via den kommunale betaling, mens den kommunale betalingfor de dyreste behandlinger relativt set er marginal for regionen. Med de nuværendesatser vil den relative kommunale medfinansiering ikke kunne udgøre mere end 30pct. – og loftet på 4.804 kr. sætter en nominel grænse for medfinansieringens størrel-se. Samtidig er der ikke i dag forskel på betalingsandele og lofter mellem forskelligediagnoser.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
59
Kapitel 4. Kommunal medfinansiering
Det betyder, at man skal være opmærksom på, om ændringer i procentsatser og lof-ter forskubber balancen. En differentieret medfinansiering med forskellige medfi-nansieringssatser for tæt-substituerbare sygehusbehandlinger er fx problematisk, medmindre man kan basere sig på en diagnoseopdeling uden overlap.En øget procentsats vil endvidere betyde, at den regionale, relative omkostningsdæk-ning via den kommunale medfinansiering øges for en stor gruppe behandlinger, hvil-ket igen isoleret set øger risikoen for, at den regionale adfærd påvirkes, dvs. at der errisiko for en slags takststyring af den regionale aktivitet, frem for grundlag i en sund-hedsfaglig prioritering/vurdering. Det vil særligt være tilfældet, hvis den kommunaletakstdækning nærmere sig eller overstiger den marginale regionale omkostning veden behandling. Der foreligger ikke sikker viden om, hvad marginaludgifterne vedgivne sygehusbehandlinger udgør i forhold til gennemsnitsudgiften.Man skal derfor være varsom med at øge medfinansieringsprocenten. Risikoen forpåvirkning af den regional adfærd gennem høj marginal omkostningsdækning sætterogså i sig selv grænser for muligheden for at øge den kommunale medfinansieringgennem differentierede satser, hvor præmissen netop vil være at indføre en særligthøj betaling for fx udvalgte behandlinger.Man skal endvidere være opmærksom på, at man ved ændringer fastholder balancenmellem behandlingsformer, der er substituerbare. Det vil sige, at takststrukturen påde somatiske behandlinger som udgangspunkt skal være ens for indlagte og ambulan-te patienter, og tilsvarende afspejlet i takststrukturen for speciallægebehandlinger,hvor der kan være en vis substitution i forhold til ambulante sygehusbehandlinger.Byrdefordelingseffekter
Udvalgets kommissorium fastlægger, at eventuelle ændringsforslag ikke forudsættesat indebære væsentlige fordelingsmæssige effekter. Problematikken er her, at nuvæ-rende forskelle mellem kommunerne i betalingen af kommunal aktivitetsbestemtmedfinansiering alt andet lige øges, hvis den aktivitetsbestemte finansiering øges.Der vil i princippet være to effekter for kommunerne. For det første en direkte effektsom følge af forskelle i den enkelte kommunes borgeres træk på regionale sundheds-ydelser. For det andet en effekt som følge af, at den aktivitetsbestemte finansiering idag medregnes i kommunernes nettodriftsudgifter, mens det kommunale grundbi-drag ikke medregnes. Ændringer i retning af en øget aktivitetsbestemt finansiering vildermed øge nettodriftsudgifterne, og derigennem det opgjorte udgiftsbehov, hvilket isidste ende øger den andel af bloktilskuddet, der fordeles efter via landsudligning, ogomvendt reducerer den del, der fordeles efter indbyggertal.Tilsvarende kan der være effekter for de enkelte regioner, da den regionale indtægtvia den kommunale aktivitetsfinansiering afspejler den konkrete aktivitet i regionen iåret, og dermed ikke fuldstændigt afspejler den forudsatte finansiering, der afspejlerbloktilskudsnøglen. Hensigtsmæssigheden af en sådan usikkerhed i forhold til en en-
60
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
kelt komponent i den regionale finansiering, skal overvejes nærmere i det omfang,den aktivitetsbestemte finansiering øges, da usikkerheden i forhold til den regionalefinansiering dermed alt andet lige tilsvarende forøges, ligesom der samtidig sker enpåvirkning af de regionale incitamenter jf. ovenfor.Man skal derfor være opmærksom på størrelsesordenen af de byrdefordelingsmæssi-ge konsekvenser, jf. herunder at en forebyggelsesindsats i kommunerne som ud-gangspunkt må forudsættes at have en vis tidshorisont før effekterne slår mærkbartigennem.Vurdering af de byrdefordelingsmæssige konsekvenser for kommuner og regionerved ændringer vil skulle analyseres af Finansieringsudvalget, jf. iht. udvalgets kom-missorium sammenhængen med Finansieringsudvalgets løbende arbejde.Stabilitetshensyn i forhold til den kommunale økonomi
Et væsentligt hensyn i forhold til den kommunale budgetsikkerhed er det stabilitets-mæssige i forhold til de enkelte kommuners økonomi. Som nævnt ovenfor beregnesog fordeles den kommunale medfinansiering på kommuner ud fra forudsat aktivitetog bloktilskudsnøglen.I det omfang medfinansieringsandelen differentieres mellem behandlinger eller mel-lem aldersgrupper mv. vil forskelle fra år til år i sundhedstrækkets konkrete sammen-sætning i en kommune tilsvarende slå ud i forskelle i medfinansieringen. Det betyderogså reelt, at vanskeligheden ved at forudsige medfinansieringens størrelse for denenkelte kommune øges, ligesom risikoen for uforudsete budgetproblemer kan øges.Enkelthed/administrative hensyn
Alle ændringer af konstruktionen skal vurderes i forhold til deres betydning for en-keltheden i systemet, således at bestemte hensyn ikke ukritisk fremmes på bekostningaf overskueligheden af systemet. En øget kompleksitet vil kunne mindske gennem-skueligheden og øge de administrative omkostninger på både sygehuse og i den regi-onale og kommunale administration, herunder til registrering og kontrol.4.2.2 Overvejelser om differentierede takster
Der er ikke i dag forskelle på betalingsandele og lofter mellem eksempelvis forskelli-ge diagnoser eller i forhold til forskellige aldersklasser. Den eksisterende model inde-holder alene en implicit differentiering af den kommunale medfinansiering i forholdtil tyngden af behandlingen, idet de fastlagte nominelle lofter indebærer, at denkommunale medfinansieringsandel er relativt lav på de dyreste behandlinger.Udvalget kan iht. kommissoriet også overveje differentierede modeller. Udvalget harderfor konkret vurderet muligheden for at differentiere betalingen efter alder og efterden konkrete behandling, dvs. en differentiering efter diagnose og diagnosegrupper.Udvalget har som led heri også overvejet muligheden for en slags ’negativliste’, dvs.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
61
Kapitel 4. Kommunal medfinansiering
udtagningen af konkrete behandlinger/diagnoser, hvor der ikke opkræves kommuna-le medfinansiering.Fokus på de ældre medicinske patienter
Sigtet med et yderligere styrket kommunalt incitament er ikke mindst et øget kom-munalt fokus på at reducere antallet af uhensigtsmæssige indlæggelser og genindlæg-gelser via en effektiv forebyggelses- og plejeindsats.De konstaterede forskelle på indikatorerne for de ældre patienter kunne tale for atøge den kommunale medfinansiering for denne gruppe, begrundet med, at mandermed ville prioritere det kommunale fokus på dette område. Hertil kommer, at detkan argumenteres, at kommunerne særligt i forhold til de ældre borgere har en tæt ogdaglig kontakt via plejeindsatsen, og at man derigennem har bedre muligheder for atforebygge unødige indlæggelser i forhold til denne gruppe.De ældre patienter tegner sig samlet for knap 40 pct. af den samlede stationære ogambulante somatiske aktivitet, svarende til knap 18 mia. kr. Heraf udgør de ældremedicinske patienter godt 10 mia. kr., svarende til ca. 22 pct. af den samlede aktivitet,jf. tabel 4.1.Tabel 4.1Fordeling af den somatiske aktivitet (opgjort i produktionsværdi) på patienter over og under65 årStationæraktivitet16.97813.1797.35530.157Ambulantaktivitet10.8294.5642.78815.393I alt stationær ogambulant aktivitet34.28617.74310.14345.550
(mio. kr.)Patienter under 65 årPatienter over 65 år- heraf medicinske patienterI alt
Anm.: Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet.
Aldersdifferentiering
En differentieret tilgang med fokus på de ældre patienter kan baseres på en særligthøj sats for de +65-årige, dvs. en aldersdifferentiering. Hensynet til at undgå en forstor omkostningsdækning pr. behandling for regionerne for konkrete behandlinger iforhold til alder, med deraf følgende risiko for kassetænkning eller forvridning, talerfor, at ændringer tager udgangspunkt i en justering af de maksimale lofter og ikke enændring af medfinansieringsprocenten.For det stationære område er beregnet konsekvenser ved en forøgelse af loftet fra4.616 kr. (2008) og indtil 13.000 kr., mens der for det ambulante område og special-lægerne er forudsat en forøgelse af loftet fra 307 kr. (2008) og indtil 867 kr.
62
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
En forøgelse af lofterne for patienter over 65 år vil indebære en markant forøgelse afandelen af behandlinger omfattet af fuld kommunal medfinansiering,jf. tabel 4.2.Tabel 4.2Andel aktivitet omfattet af fuld kommunal medfinansiering ved forskellige maksimale lofter formedfinansieringen – patienter over 65 årSamlet1aktivitet13.00051,280,364,286752,081,738,413.179378534
(pct.)StationæreAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperAmbulanteAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupper
4.50011,229,222,33002,04,61,4
Maksimalt loft7.00010.00025,341,752,071,940,355,846719,239,27,266737,167,525,4
4.5642.136138
1)Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet.
En loftforøgelse fra ca. 4.600 til 13.000 kr. på det stationære område betyder, at an-delen af behandlinger, der bliver omfattet af fuld kommunal medfinansiering på 30pct., øges fra knap 30 pct. til over 80 pct. På det ambulante område er effekten end-nu mere markant, men en forøgelse af andelen fra knap 5 pct. til over 80 pct. hvisloftet forøges fra 300 til 867 kr.En øget kommunal medfinansiering for de ældre patienter over 65 år gennem øgedelofter for den kommunale betaling vil således have en markant effekt i forhold til deomfattede behandlinger.En uhensigtsmæssighed ved en specifik ændring af loftet for de ældre patienter over65 år vil være, at kommunerne får en tilskyndelse til at prioritere indsatsen i forholdtil de aldersgrupper, hvor medfinansieringsandelen er størst, mens der vil være en re-lativt mindre tilskyndelse til at prioritere de aldersgrupper, hvor der gælder en lavmedfinansieringsandel. Det kan konkret betyde, at kommunerne vil få en forskelligtilskyndelse i forhold til at hjælpe over og under en bestemt aldersgrænse, uanset atder kan være tale om personer i samme situation.Det kan fx forekomme vanskeligt at begrunde, at kommunerne skal have et særligtincitament for at prioritere indsatsen for personer på f.eks. 65 år højere end personerpå 64 år. Tilsvarende kan der være en relativt mindre tilskyndelse for kommunerne tilat fokusere på andre grupper, hvilket alt andet lige indebære risiko for en uhensigts-mæssig og kortsigtet prioritering i forhold til den kommunale forebyggelsesindsats, jf.at fx at de unge i dag senere i livet kan blive kronikere gennem usund kost, rygning,alkohol og fysisk inaktivitet, og at forebyggelsesindsatsen i sin natur er langsigtet.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
63
Kapitel 4. Kommunal medfinansiering
Der vil endvidere være en kassetænkningsproblematik, der indebærer risiko for enforvridning i forhold til en prioritering efter rent sundhedsfaglige kriterier.Ældremedicinske patienter
Der findes ikke en entydig afgrænsning af, hvad der forstås ved ældremedicinske pa-tienter. I tidligere analyser er afgrænsningen personer på 65 år eller derover, der i etgivet år har været indlagt eller i ambulant behandling på en medicinsk afdeling.Baseret på denne afgrænsning er billedet af konsekvenserne af en loftsforøgelse detsamme som gælder personer over 65 år, dvs. en væsentligt øget andel behandlingeromfattet af fuld kommunal medfinansiering (på 30 pct.),jf. tabel 4.3.Tabel 4.3Andel aktivitet omfattet af fuld kommunal medfinansiering ved forskellige maksimale lofter formedfinansieringen – medicinske patienter over 65 årSamlet1aktivitet13.00060,485,969,286760,391,459,07.355230412
(pct.)Stationær behandlingAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperAmbulant behandlingAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupper
4.50013,230,723,83000,00,10,8
Maksimalt loft7.00010.00029,150,054,177,443,259,246717,141,84,966743,576,533,6
2.7881.106122
1)Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet.
Hvis der alene ses på de ældre medicinske patienter er der endog en større andel afde behandlinger, der fuldt ud omfattes af kommunal medfinansiering på hhv. ca. 86pct. og 91 pct. for det stationære og ambulante område.Da afgrænsningen af de ældre medicinske patienter også betyder en afgrænsning efteralder, indebærer en sådan differentiering de samme typer af problemer som en diffe-rentiering, der alene sker på alder, jf. ovenfor. Afgrænsningen vil endvidere også om-fatte personer, der har været indlagt til en operation, og efter operationen er overflyt-tet til en medicinsk afdeling.Differentiering efter diagnoser eller diagnosegrupper
En anden tilgang kan være en differentieret kommunal medfinansiering med forskel-lige medfinansieringssatser for de enkelte behandlinger. Der kan her tænkes flere for-skellige muligheder for differentiering, fx på brede sygdomsgrupper, på specifikkediagnoser eller på patientgrupper, fx kroniske patienter. En alternativ tilgang kan væ-re at differentiere ved fx at fjerne medfinansieringen for visse behandlinger/syg-domme.
64
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Udvalget har som led i analyserne af generelle ændringer, jf. afsnit 4.2.3, også opgjorthvilke sygdomsgrupper på det stationære område (MDC-grupper, der grupperer deca. 600 DRG-grupper i 27 overordnede grupper ud fra, hvor på kroppen sygdom-men kan henføres til), der er hyppigst blandt de ældre medicinske patienter. Opgørel-sen viser, at sygdomme i kredsløbsorganerne (fx hjerte- karsygdomme) og sygdommei åndedrætsorganerne (fx lungesygdomme, bronkitis og luftveje) samlet tegner sig fornæsten halvdelen af alle kontakter.Analyserne viser også, at et øget loft for de fire MDC-grupper, hvor de ældre medi-cinske patienter har en betydelig aktivitet, og/eller hvor gruppen er markant overre-præsenteret i forhold til øvrige patientgrupper, vil have en vis effekt.Mange sygdomme/diagnoser kan imidlertid placeres i forskellige MDC-grupper,hvorfor en differentiering vil bidrage til at gøre incitamentsstrukturen mere uigen-nemsigtig. Eksempelvis kan diagnoser inden for betændelsessygdomme mv. gruppe-res til sygdomme i åndedrætsorganer (MDC 4), i fordøjelsesorganerne (MDC 6) og inyre og urinveje (MDC 11) mfl.En anden tilgang kan være at udsondre de konkrete behandlinger, hvor kommunenbedst vurderes at kunne påvirke/forebygge diagnosen. Man kan således fx tale om en’positivliste’, hvor man udsondrer forskellige behandlinger, hvor de kommunale på-virkningsmuligheder er særligt gode. Samtidig kan man helt fjerne den kommunalebetaling på diagnoser, hvor de kommunale forebyggelsesmuligheder er fraværende.Det er imidlertid forbundet med store vanskeligheder præcist at definere de behand-linger, hvor kommunen har/ikke har påvirkningsmuligheder. Den generelle forebyg-gelse har fx betydning i forhold til mange sygdomsområder, og en udsondring af be-handlinger, hvor der slet ikke er kommunal påvirkning er alt andet lige relativt be-grænset, de typiske eksempler er graviditet. Men også i forhold til fx graviditeter vilkommunernes indsats potentielt kunne have en indflydelse på belastningen af det re-gionale sundhedsvæsen. Forhold som f.eks. høj forekomst af overvægt blandt gravi-de kan således føre til flere og mere komplicerede og dermed mere udgiftskrævendefødsler, og DRG-taksten for fødsler varierer betydeligt, afhængigt af kompleksitetmv.Det er også et generelt og betydeligt problem i forhold til differentiering efter diag-noser, at det er meget vanskeligt præcist at afgrænse bestemte behandlinger.Der er således i dag omkring 10.000 forskellige diagnoser og ca. 6.000 forskelligeoperationer og behandlinger, der i DRG-systemet er grupperet i ca. 740 DRG- ogDAGS-grupper, jf. nærmere om DRG-systemets opbygning i bilag 4.1. Det ville væreet meget omfattende arbejde at skulle sortere disse grupper og fastsætte forskelligemedfinansieringsandele, hvis det konkret skal vurderes for hver enkelt diagnose,hvilke muligheder kommunerne har for at forebygge borgeres træk på sundhedsvæ-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
65
Kapitel 4. Kommunal medfinansiering
senet som følge af de enkelte diagnoser, jf. senere. Og der vil kunne udpeges talrigediagnoser, hvor afgrænsningen kunne gøres til genstand for diskussion.Der vil således være en betydelig kompleksitet og manglende gennemsigtighed, hvisden kommunale og regionale administration skal være opmærksom på forskelligeøkonomiske virkninger afhængigt af den præcise diagnose blandt i alt ca. 10.000 di-agnoser.Vanskelighederne ved at anvende DRG-systemet ved en differentiering af taksternefor udvalgte sygdomsområder er konkret illustreret i boks 4.2.Boks 4.2DRG-systemet og differentiering efter diagnoseVanskelighederne ved at anvende DRG-systemet ved en differentiering af taksterne kan også illustre-res med udgangspunkt i eksempler på udvalgte sygdomsområder som lungebetændelse, dehydre-ring, og blærebetændelse. Selve afgrænsningen kan være problematisk, idet selve sygdommen kanvære en del af det samlede sygdomsbillede. Det er derfor ikke nødvendigvis sikkert at den bliver regi-stret som en selvstændig diagnose.Det næste problem bliver herefter at knytte en præcis takst på diagnose.Blærebetændelse (Diagnoserne DN30*, stjernen betyder, at alle efterfølgende tal eller bogstaver ef-ter ”30” medtages under blærebetændelse). Disse diagnoser kan grupperes til 3 forskellige MDC-grupper og 7 forskellige DRG-grupper med forskellige takster afhængig af de øvrige karakteristika,der er knyttet til patientkontakten.Dehydrering (DE869 og DE869A) kan på tilsvarende vis grupperes til 2 MDC-grupper og 6 DRG-grupper og endelige kanLungebetændelse (DJ12* - DJ18*) grupperes til 3 MDC-grupper og 6 DRG-grupper gående fra ”al-mindelig” lungebetændelse til HIV-ramte.Udvælges særlige diagnoser kan det endvidere ikke udelukkes, at der vil blive øget opmærksomhedom disse koder, og at det kan påvirke registreringspraksis.Endelig gælder, at diagnoserne kan ændre placering i DRG-systemet mellem årene, idet der sker enløbende vedligeholdelse af diagnosernes og operationernes placering i systemets grupperingslogik.
En differentiering vil samtidig betyde forskelle i afregningen, afhængigt af hvordanen ydelse registreres. Er der ikke meget klare snitflader, er der risiko for fejl og forkassetænkning. Udvælges særlige diagnoser kan det endvidere ikke udelukkes, at dervil blive øget opmærksomhed om disse koder, og at det kan påvirke registrerings-praksis.Netop problemerne med at afgrænse diagnoser tilstrækkeligt præcist var bevæggrun-den for, at satserne ved indførelsen i 2007 blev fastlagt som generelle satser på tværsaf diagnoser. Dette hensyn vurderes fortsat at have gyldighed.
66
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Betragtes den samlede aktivitet for områderne i de tilfælde, hvor diagnoserne er regi-streret som aktionsdiagnoser kan der iagttages en vis aktivitet, men set i forhold tilden samlede sygehusaktivitet er der tale om forholdsvis begrænset omfang,jf. tabel4.4.Tabel 4.4Kommunal medfinansiering og produktionsværdi af udvalgte diagnosegrupper 2008KommunalMedfinansiering(andel af samletproduktionsværdi)19 pct.24 pct.20 pct.17 pct.17 pct.17 pct.13 pct.17 pct.13 pct.
AntalIndlæggelser/besøgBlærebetændelse- Stationær- Ambulant- Stationær/ambulantDehydrering- Stationær- Ambulant- Stationær/ambulantLungebetændelse- Stationær- Ambulant- Stationær/ambulantI alt6.74315.84022.5837.9553.59111.54627.13519.64346.778
Kommunalmedfinansiering(mio. kr.)30,66,537,136,70,537,2124,44,1128,5202,8
Kilde: Indenrigs- og Sundhedsministeriet.
Kronikere
Udvalget har også drøftet muligheden for en differentiering i forhold til bestemtepersongrupper ud fra deres hoveddiagnose eller lignende. En sådan tilgang kunnesærligt være begrundet i et ønske om en styrket indsats i forhold til bestemte kroni-kergrupper. Det er imidlertid udvalgets vurdering, at en sådan tilgang for nærværendeikke er farbar.Den særligt høje kommunale medfinansiering ville i givet fald omfatte alle behand-linger for den pågældende gruppe, eksempelvis diabetikere. Det betyder, at fx diabe-tes-patienter ligegyldig, hvilken behandling de modtager, vil være omfattet af en høje-re kommunal medfinansiering upåagtet om deres indlæggelse/behandling har nogetdirekte med deres sygdom at gøre. Det problem skal også ses i lyset af, at gruppen afkronikere er voksende. Der vil således reelt blive tale om et meget ufokuseret in-strument. Hertil kommer de generelle hensyn der taler imod en differentiering:manglende enkelthed og kassetænkningsrisiko, idet det fx for både kommune og re-gion vil have økonomisk betydning om en patient er registreret med diabetes.Samlet vurdering
En differentieret ændring, hvor lofterne for den kommunale medfinansiering på detsomatiske område øges for ældre patienter over 65 år, eventuelt afgrænset til medi-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
67
Kapitel 4. Kommunal medfinansiering
cinske patienter over 65 år, vil indebære en markant forøgelse af andelen behandlin-ger omfattet af fuld kommunal medfinansiering.En sådan ændring skal imidlertid vurderes i forhold til de uhensigtsmæssige virknin-ger af en differentieret tilgang. Argumenterne til fordel for en differentiering af denkommunale medfinansiering tager generelt afsæt i en forudsætning om, at det vil væ-re en fordel, hvis kommunernes medfinansieringsandel er højest i forhold til de diag-noser, behandlinger, aldersklaser osv., hvor kommunerne har de bedste mulighederfor at påvirke deres borgeres træk på det regionale sundhedsvæsen.En differentiering forudsætter, at der kan skelnes entydigt mellem de diagnoser/-DRG-grupper/aldersklasser etc., hvor den enkelte kommune har gode mulighederfor at påvirke borgerens træk på sundhedsvæsenet henholdsvis mindre gode mulig-heder for at trække på sundhedsvæsenet. Hvis der ikke kan foretages en sådan enty-dig skelnen, kan det give anledning til tilbagevendende diskussioner af afgrænsnin-gerne.Differentiering på baggrund af alder betyder, at kommunerne vil få en forskellig til-skyndelse i forhold til at hjælpe borgere over og under en bestemt aldersgrænse, uan-set at der kan være tale om personer i samme situation. Det kan fx forekomme van-skeligt at begrunde, at kommunerne skal have et særligt incitament for at prioritereindsatsen for personer på f.eks. 65 år højere end personer på 64 år. Tilsvarende kander være en relativt mindre tilskyndelse for kommunerne til at fokusere på andregrupper, hvilket alt andet lige indebære risiko for en uhensigtsmæssig og kortsigtetprioritering i forhold til den kommunale forebyggelsesindsats, jf. at fx at de unge idag senere i livet kan blive kronikere gennem usund kost, rygning, alkohol og fysiskinaktivitet, og at forebyggelsesindsatsen i sin natur er langsigtet.I forhold til differentiering efter enkelte diagnoser gælder, at det er meget vanskeligtpræcist at afgrænse bestemte behandlinger. Der er således i dag omkring 10.000 for-skellige diagnoser og ca. 6.000 forskellige operationer og behandlinger, der i DRG-systemet er grupperet i ca. 740 DRG- og DAGS-grupper. Hver diagnose vil endvide-re være grupperet til en række forskellige MDC-grupper og forskellige DRG-grupper,afhængig af de øvrige karakteristika, der er knyttet til patientkontakten.En differentiering vil betyde risiko for fejl, kombineret med en betydelig kompleksi-tet og manglende gennemsigtighed. Udvælges særlige diagnoser kan det endvidereikke udelukkes, at der vil blive øget opmærksomhed om disse koder, og at det kanpåvirke registreringspraksis Endelig gælder, at diagnoserne kan ændre placering iDRG-systemet mellem årene, idet der sker en løbende vedligeholdelse af diagnoser-nes og operationernes placering i systemets grupperingslogik.Problemerne med at afgrænse diagnoser tilstrækkeligt præcist var også bevæggrundenfor, at satserne ved indførelsen i 2007 blev fastlagt som generelle satser på tværs afdiagnoser.
68
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
En differentiering vil – uanset om den fastlægges efter fx alder eller diagnoser – ge-nerelt indebære risiko for en skævvridning af prioriteringen i det regionale sundheds-væsen, fordi regionerne vil få en særlig stor økonomisk tilskyndelse til at udvide akti-viteten på de områder, hvor kommunen samtidig i særlig grad søger at forebyggeborgernes træk på sundhedsydelser.4.2.3 Overvejelser om generelle ændringer
En generel model på det somatiske område vil i udgangspunktet skulle omfatte denambulante og stationære somatik samt speciallægerne, der også i dag har en sam-menhængende kommunal medfinansieringsstruktur pga. substitutionsmulighederne.Samtidig taler hensynet til at undgå en for stor omkostningsdækning pr. behandlingfor regionerne for konkrete behandlinger, med deraf følgende risiko for kassetænk-ning eller forvridning, for, at en generel model tager udgangspunkt i en ændring af demaksimale lofter og ikke en ændring af medfinansieringsprocenten.Generel følsomhed ved generelle ændringer
Følsomheden af generelle ændringer af den kommunale medfinansiering for somatik(stationær og ambulant) samt speciallæger er illustreret itabel 4.5,der viser effektenpå den samlede kommunale aktivitetsbestemte ved forskellige ændringer af satserne.Det er til illustration valgt at angive såvel ændringer af loftet som medfinansierings-procenten.Tabel 4.5Kommunal aktivitetsbestemt medfinansiering ved generelle ændringer af satser og lofter, detsomatiske område (stationært og ambulant) og speciallæger(mia. kr., 2008-niveau)30 pct.Loft stationært (ambulant/speciallæger):4.615 kr. (307 kr.) (gældende niveau)7.000 kr. (467 kr.)10.000 kr. (667 kr.)13.000 kr. (867 kr.)Øvrige områder (uændret)8,010,011,312,01,2Medfinansieringsprocent35 pct.
40 pct.
10,812,513,5
11,513,614,9
Kilde: Indenrigs- og Sundhedsministeriet.
For det stationære område er beregnet konsekvenser ved en forøgelse af loftet fra4.616 kr. (2008) og indtil 13.000 kr., mens der for det ambulante område og special-lægerne er forudsat en forøgelse af loftet fra 307 kr. (2008) og indtil 867 kr. For med-finansieringsprocenten er for alle de tre områder regnet på et niveau på 30 pct. (nu-værende) henholdsvis 35 og 40 pct.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
69
Kapitel 4. Kommunal medfinansiering
En isoleret forøgelse af loftet til 7.000 kr. (467 kr.) vil øge den kommunale medfi-nansiering med 2 mia. kr., mens forøgelsen er på 3,3 mia. kr. ved et loft på 10.000 kr.(667 kr.) og 4 mia. kr., hvis loftet øges til 13.000 kr. (867 kr.).En ændring af procentsatsen fra det nuværende niveau på 30 pct. vil ved et loft på7.000 kr. (467 kr.) betyde en yderligere forøgelse af medfinansieringen på omkring0,8 mia. kr. ved en procent på 35 og omkring 1,5 mia. kr., hvis procenten øges til 40pct.En samtidig ændring af lofter og procent vil i det maksimale scenarie iht. opgørelsenitabel 1(ved et loft på 13.000 kr. (867 kr.) og en procent på 40 pct.) øge den kom-munale medfinansiering på det somatiske område med knap 7 mia. kr.Konsekvenser for omfattet aktivitet
Tabel 4.5-4.7viser konsekvenser for den aktivitet, opgjort ved henholdsvis produkti-onsværdi, kontakter og behandlinger, der omfattes af en fuld kommunal medfinan-siering på 30 pct. ved en forøgelse af de maksimale lofter. Opgørelsen er foretagetfor den stationære somatiske aktivitet, den ambulante somatiske aktivitet og gråzone-aktiviteten.Udviklingen i andel kontakter med fuld kommunal medfinansiering er interessantsom udtryk for de faktiske besøg/kontakter på sygehusene, der med et forøget loftbliver omfattet af en øget kommunal medfinansiering inden for grænsen på 30 pct. afden konkrete udgift (DRG) ved behandlingen/kontakten.Det stationære område omfatter en samlet aktivitet på godt 30 mia. kr. En loftfor-øgelse fra ca. 4.600 til 13.000 kr. på det stationære område svarer til, at udgiftsgræn-sen for behandlinger, der bliver omfattet af fuld kommunal medfinansiering på 30pct., øges fra godt 15.000 kr. til op til godt 43.000 kr. En loftforøgelse fra ca. 320 kr.til 867 kr. på det ambulante område/speciallægerne svarer til, at udgiftsgrænsen forbehandlinger, der bliver omfattet af fuld kommunal medfinansiering på 30 pct., øgesfra knap 1.100 kr. til op til knap 2.900 kr.
70
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.6Andel aktivitet omfattet af fuld kommunal medfinansiering ved forskellige maksimale lofter formedfinansieringen – stationære somatiske behandlingerSamlet1aktivitet13.00058,286,764,861,688,069,256,185,467,463,690,264,951,280,364,230.1571.06359313.36445446713.56148452416.97868558913.179378534
(pct.)4.500Stationære i altAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperMedicinskeAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperKirurgiskeAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperPatienter under 65 årAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperPatienter over 65 årAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupper16,740,223,316,938,325,314,537,525,020,946,323,411,229,222,3
Maksimalt loft7.00034,464,941,534,262,244,333,764,944,341,472,141,625,352,040,310.00050,080,756,852,280,960,048,679,959,256,585,556,941,771,955,8
1)Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet..
I dag er omkring 40 pct. af alle kontakter på det stationære område omfattet af fuldkommunal medfinansiering. Øges loftet stiger denne andel markant,jf. tabel 4.6,såle-des at et loft på 7.000 kr. omfatter 65 pct. af alle kontakter, mens stigningen herefterrelativt aftager, således at 87 pct. af alle kontakter er omfattet, hvis loftet knap 3-dobles til 13.000 kr. Denne aftagende stigning i andel omfattede kontakter er ogsåillustreret ifigur 4.1.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
71
Kapitel 4. Kommunal medfinansiering
Figur 4.1Andel aktivitet omfattet af fuld kommunal medfinansiering som følge af ændring afafregningsloftet, stationære somatiske behandlingerPct.100908070605040302010005.000Andel PV10.00015.00020.00025.000Pct.100908070605040302010030.000
Andel kontakter
Andel DRG grupper
Kilde: Indenrigs- og Sundhedsministeriet.
Den samlede produktionsværdi og andel af DRG-grupper, der bliver omfattet medforøgelsen af loftet, ligger lavere end andelen af kontakter. Det er en naturlig afspej-ling af, at de marginale kontakter er dyrere.Der er ikke nogen betydende forskel i forhold til effekten på henholdsvis det medi-cinske område og det kirurgiske område, der hver tegner sig for knap 14 mia. kr. iproduktionsværdi for så vidt angår den stationære somatiske aktivitet (i modsætningtil, hvad der er tilfældet på det ambulante somatiske område,jf. nedenfor).Effekten af et øget loft er relativt set mest markant for kontakter fra personer over65 år, der omfatter knap 45 pct. af den samlede stationære somatiske aktivitet, hvorkun knap 30 pct. af kontakterne i dag er omfattet af fuld kommunal medfinansiering,mod godt 46 pct. for kontakter fra personer under 65 år. Det afspejler, at de ældrepatienter gennemsnitligt har dyrere kontakter, hvorfor loftet også i højere grad er re-elt.På det ambulante område med godt 15 mia. kr. i samlet produktionsværdi er det nu-værende loft reelt i brug for stort set alle behandlinger, idet kun 11 pct. af kontakter-ne er med fuld kommunal medfinansiering på 30 pct.,jf. tabel 4.7.Denne andel øgesmarkant til knap 45 pct. allerede ved en relativt begrænset forøgelse af loftet til 467kr., mens godt 80 pct. af kontakterne er omfattet ved et loft på 867 kr.
72
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.7Andel aktivitet omfattet af fuld kommunal medfinansiering ved forskellige maksimale lofter formedfinansieringen – ambulante somatiske behandlingerSamlet1aktivitet13.00052,882,837,343,279,539,465,785,937,453,183,337,652,081,738,415.3937.5871538.1773.0541325.0812.95613110.8295.4511494.5642.136138
(pct.)4.500Ambulante i altAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperMedicinskeAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperKirurgiskeAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperPatienter under 65 årAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperPatienter over 65 årAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupper4,911,11,30,10,20,811,221,61,56,113,61,32,04,61,4
Maksimalt loft7.00022,744,97,817,043,46,832,453,98,424,247,18,119,239,27,210.00041,672,724,826,760,525,063,284,026,043,574,724,837,167,525,4
1)Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet.
Effekten er mest markant på det medicinske område, der udgør godt 8 mia. kr. ellermere en halvdelen af den samlede ambulante aktivitet. Her er under 1 pct. af kontak-terne i dag omfattet af fuld kommunal medfinansiering. Det afspejler bl.a. de relativtdyre medicinske behandlinger på kræftområdet.Dette billede slår også delvist igennem når man ser på konsekvensen for kontakterfra henholdsvis personer under og over 65 år, hvor der er meget betydelig effekt forpersongruppen over 65 år allerede ved mindre ændringer i loftet,jf. figur 4.2.Dennegruppe af ældre patienter tegner sig for godt 30 pct. af den ambulante aktivitet.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
73
Kapitel 4. Kommunal medfinansiering
Figur 4.2Andel aktivitet omfattet af fuld kommunal medfinansiering som følge af ændring afafregningsloftet, ambulante somatiske behandlinger, personer over 65 årPct.10090807060504030201000500Andel PV1000150020002500Pct.10090807060504030201003000
Andel kontakter
Andel DRG grupper
Kilde: Indenrigs- og Sundhedsministeriet.
Den samlede produktionsværdi og andel af DRG-grupper, der bliver omfattet medforøgelsen af loftet, ligger også for de ældre patienter lavere end andelen af kontak-ter. Det er en naturlig afspejling af, at de marginale kontakter er dyrere.For gråzonebehandlingerne der udgør et relativt set begrænset samlet aktivitetsvolu-men på knap 3 mia. kr., er billedet omvendt, idet stort set alle kontakter i dag harfuld kommunal medfinansiering. Området er derfor stort set upåvirket af ændringer iloftet,jf. tabel 4.8.
74
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.8Andel aktivitet omfattet af fuld kommunal medfinansiering ved forskellige maksimale lofter formedfinansieringen – gråzonerSamlet1aktivitet13.00098,899,981,799,0100,091,999,7100,084,199,099,981,598,599,985,92.95278493668217371.966515821.933488921.01929685
(pct.)4.500Gråzoner i altAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperMedicinskeAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperKirurgiskeAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperPatienter under 65 årAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperPatienter over 65 årAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupper89,598,154,894,799,573,090,498,154,987,697,655,493,099,057,6
Maksimalt loft7.00097,299,769,996,299,781,198,899,872,097,499,770,796,899,772,910.00098,699,978,599,0100,091,999,6100,081,798,899,979,398,399,982,4
1)Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet.
Det afspejler, at gråzonebehandlinger er relativt billige behandlinger, som kan foreta-ges både stationært og ambulant, og hvor gråzonetaksten er fastsat lavere end denstationære udgift som incitament til omstilling til ambulant behandling. Eksempler ergrå stær og en række operationer i bevægapparatet (skulder, knæ mv.).Delkonklusion: En forøgelse af lofterne har stor effekt i forhold til omfattet andel kontakter medfuld kommunal medfinansiering, både stationært og ambulant, og medicinsk/kirurgisk. Effekten ermarkant allerede ved relativt lave loftsændringer, idet effekten aftager med stigende loft. Særligt på-virkede områder er medicinske ambulante behandlinger, og effekten er endvidere større for personerover 65 år end under 65 år.Konsekvenser på diagnoseniveau
En fordeling af de stationære behandlinger på overordnede sygdomsgrupper (MDC-grupper, der grupperer de ca. 600 DRG-grupper i 27 overordnede grupper) viser, atgruppe 5 (sygdomme i kredsløbsorganerne, der fx omfatter hjerte- karsygdomme) oggruppe 8 (sygdomme i muskelskelet og bindevæv, bl.a. proteser fx hofteoperationer)tegner sig for den største aktivitet, med samlet godt 25 pct.,jf. tabel 4.9.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
75
Kapitel 4. Kommunal medfinansiering
Tabel 4.9Hyppigste MDC-grupper blandt alle stationære patienterAndelkontakter,pct.13,210,310,38,57,56,05,65,54,03,93,43,13,02,12,12,02,01,71,71,40,90,60,50,50,10,10,1100,0Produktionsværdi,mio. kr.4.1523.8092.5592.6121.5161.5171.8941.4754801.1045388509363.177644757302375670309114751334162322230.157,4Andel afproduktions-værdi, pct.13,812,68,58,75,05,06,34,91,63,71,82,83,110,52,12,51,01,22,21,00,40,20,40,10,20,10,1100,0
MDC-gruppe5 Sygdomme i kredsløbsorganerne8 Sygdom. i muskel-skeletsystemet ogbindevæv6 Sygdomme i fordøjelsesorganerne4 Sygdomme i åndedrætsorganerne14 Fødsel, barsel og sygdomunder svangerskab1 Sygdomme i nervesystemet23 Øvrige11 Nyre- og urinvejssygdomme13 Sygdomme i kvindelige kønsorganer9 Sygdomme i hud, underhud ogmamma3 Øre-, næse- og halssygdomme10 Endokrine, ernærings- ogstofskiftesygdom7 Sygdom. i lever, galdeveje ogbugspytkirtel26 Uden for MDC18 Infektionssygdomme ogparasitære sygdom15 Sygdomme i perinatalperioden21 Ulykkestilfælde ogforgiftninger16 Sygdomme i blod ogbloddannende organer17 Svulster i lymfatisk ogbloddannende væv27 Onkologiske behandlingsgrupper20 Misbrug2 Øjensygdomme19 Psykiatriske sygdomme12 Sygdomme i mandlige kønsorganer24 Signifikant multitraume22 Forbrændinger25 HIV infektionStationære patienter i alt
Antalkontakter140.407109.802109.75890.77379.61963.98259.07958.48542.66441.44736.25233.16231.45322.60822.15821.28821.01818.25018.19415.1119.4226.2354.9694.9276305765681.062.837
Kilde: Indenrigs- og Sundhedsministeriet.
En forøgelse af lofterne vil også have konsekvenser for de mest hyppige grupper,jf.tabel 4.10.Nogle af de mest hyppige grupper, gruppe 5 og 6, er dog kendetegnet ved,at over halvdelen af kontakterne allerede i dag er omfattet af fuld kommunal medfi-nansiering. For gruppe 8 er andel omfattede kontakter i dag knap 30 pct., hvilketøges op til godt 70 pct. ved et loft på 13.000 kr. (865 kr.). Markante effekter af ænd-rede lofter ses bl.a. for grupperne 9 (hud mv.) og 10 (ernæringssygdomme mv.).
76
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.10Andel af kontakter blandt stationære patienter omfattet af fuld kommunal medfinansiering vedforskellige maksimale lofter for medfinansieringen – opdelt på MDC grupperMaksimalt loft4.500100,087,579,779,375,969,267,357,652,251,049,943,632,430,229,528,726,120,818,59,76,65,92,50,00,00,00,040,27.000100,098,679,780,385,989,267,374,477,651,060,779,037,271,548,567,137,976,842,485,110,960,981,337,254,50,00,064,910.000100,098,6100,096,897,391,567,381,186,651,077,584,761,582,766,674,984,7100,073,986,814,177,291,377,262,00,042,680,713.000100,098,6100,098,498,699,577,381,192,363,996,090,987,188,372,074,993,2100,084,397,714,188,093,882,5100,00,042,686,79.4224.9276.23542.66436.25221.01859.079140.407109.75857663.98215.11122.15858.485109.80221.28890.77379.61931.45318.25022.60841.44733.16218.1944.9696305681.062.837Antalkontakter
(pct.)Stationær behandlingMisbrugSygdomme i mandlige kønsorganerØjensygdommeSygdomme i kvindelige kønsorganerØre-, næse- og halssygdommeUlykkestilfælde og forgiftningerØvrigeSygdomme i kredsløbsorganerneSygdomme i fordøjelsesorganerneForbrændingerSygdomme i nervesystemetOnkologiske behandlingsgrupperInfektionssygdomme og parasitæreSygdom11 Nyre- og urinvejssygdomme8 Sygdom. i muskel-skeletsystemet ogBindevæv15 Sygdomme i perinatalperioden4 Sygdomme i åndedrætsorganerne14 Fødsel, barsel og sygdom undersvangerskab7 Sygdom. i lever, galdeveje ogbugspytkirtel16 Sygdomme i blod og bloddannendeorganer26 Uden for MDC9 Sygdomme i hud, underhud og mamma10 Endokrine, ernærings- ogstofskiftesygdom17 Svulster i lymfatisk og bloddannende væv19 Psykiatriske sygdomme24 Signifikant multitraume25 HIV infektionStationære patienter i alt201221332123562212718
Kilde: Indenrigs- og Sundhedsministeriet.
Ældre medicinske patienter
Indsatsen i forhold til de ældre medicinske patienter er i særligt fokus, jf.. kommisso-riet og udvalgets overvejelser om differentiering i afsnit 4.2.2. Det kan konstateres, atder også for gruppen af over 65-årige er en stor effekt i forhold til andelen af be-handlinger, der omfattes af fuld kommunale medfinansiering, hvis loftet øges. Detgælder allerede ved relativt begrænsede ændringer af loftet.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
77
Kapitel 4. Kommunal medfinansiering
Denne gruppe kan yderligere indsnævres til de ældre medicinske patienter, som pådet somatiske område samlet tegner sig for en aktivitet på godt 10 mia. kr. eller 22pct. af den samlede somatiske sygehusaktivitet, fordelt med knap 7,5 mia. kr. (24pct.) stationært og knap 3 mia. kr. (18 pct.) ambulant.Fordelt på de overordnede sygdomsgrupper på det stationære område (MDC-grupper, der grupperer de ca. 600 DRG-grupper i 27 overordnede grupper) ligger dermarkant flest kontakter på grupperne 5 (sygdomme i kredsløbsorganerne, der fx om-fatter hjerte- karsygdomme) og gruppe 4 (sygdomme i åndedrætsorganerne, fx lunge-sygdomme, bronkitis og luftveje), der samlet tegner sig for næsten halvdelen af allekontakter,jf. tabel 4.11.
78
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.11Hyppigste MDC-grupper blandt ældre, medicinske patienterÆldre medi-cinske kon-takter ift.samlet antalkontakter,pct.46,145,529,825,834,718,99,440,746,728,1
MDC-gruppe5 Sygdomme ikredsløbsorganerne4 Sygdomme iåndedrætsorganerne1 Sygdomme inervesystemet23 Øvrige10 Endokrine, ernærings- ogstofskiftesygdom11 Nyre- ogurinvejssygdomme6 Sygdomme ifordøjelsesorganerne26 Uden for MDC16 Sygdomme i blod ogbloddannende organer18 Infektionssygdomme ogparasitære sygdom.8 Sygdom. i muskel-skeletsystemetog bindevæv17 Svulster i lymfatisk ogbloddannende væv27 Onkologiskebehandlingsgrupper9 Sygdomme i hud, underhud og mamma7 Sygdom. i lever, galdevejeog bugspytkirtel3 Øre-, næse- oghalssygdomme21 Ulykkestilfælde ogforgiftninger19 Psykiatriske sygdomme20 Misbrug13 Sygdomme i kvindeligekønsorganer2 Øjensygdomme12 Sygdomme i mandligekønsorganer25 HIV infektionÆldre, medicinske patienteri alt
Antalkontakter64.71441.27919.04615.25211.52211.04110.3429.2128.5176.226
Andel kon-takter, pct.28,218,08,36,65,04,84,54,03,72,7
Produkti-onsværdi,mio. kr.1.5621.2815547212803002441.182170244
Andel afprodukti-onsværdi,pct.21,217,47,59,83,84,13,316,12,33,3
6.1765.9905.1263.6963.4802.4992.1491.7168365811773634229.669
2,72,62,21,61,51,10,90,70,40,30,10,00,0100,0
165209100901124131531151017.355
2,22,81,41,21,50,60,40,70,20,10,00,00,0100,0
5,632,933,98,911,16,910,234,58,91,42,80,76,021,6
Anm.: MDC-grupper med mindre end 20 kontakter er udeladt af opgørelsen.Kilde: Indenrigs- og Sundhedsministeriet.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
79
Kapitel 4. Kommunal medfinansiering
Set i forhold til den øvrige patientgruppe kan også konstateres, at de ældre medicin-ske patienter er markant overrepræsenteret i netop gruppe 4 og 5, samt i gruppe 26(’Uden for MDC’, en slags restgruppe, der også omfatter ekstraordinært dyre be-handlinger som lunge- og levertransplantation) og 16 (sygdomme i blod og bloddan-nende væv). For alle fire grupper tegner de ældre medicinske patienter sig for over 40pct. af de samlede kontakter, set i forhold til en gennemsnitlig andel på 22 pct. Sam-let tegner de fire grupper sig for 54 pct. af alle medicinske patienters kontakter, meden samlet produktionsværdi på godt 4 mia. kr.I forhold til de konkrete DRG-grupper ses, at hjerte, lunger og blodsygdomme pla-cerer sig som de hyppigste sygdomsgrupper,jf. tabel 4.12.
80
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.12Hyppigste DRG-grupper blandt ældre, medicinske patienterÆldre me-dicinskekontakterift. samletantal kon-takter, pct.54,185,485,0
DRG-gruppeHjertearytmi og synkopeLungebetændelse og pleurit,pat. o. 59 årObstruktive lungesygdomme,pat. o. 59 årUstabil iskæmisk hjertesyg-dom/brystsmerter u. akutmyokardieinfarktØvrige sygdomme i blod ogbloddannende organerSpecifikke karsygdomme ihjernen ekskl. forbigåendeutilstrækkelig blodforsyning tilhjerneRehabiliteringAndre påvirkninger afsundhedstilstandenAndre ernærings- ogstofskiftesygdommeInfektioner i nyrer og urinvej,pat. o. 15 årHjertesvigt og shockStabil iskæmisk hjertesyg-dom/brystsmerter u. akutmyokardieinfarktAkut myokardieinfarktMalabsorption og betændelse ispiserør, mave og tarm, pat. o.17 år u. kompl. bidiagAndre kredsløbsdiagnoserSepsisDiabetes mellitusHjertearytmi og synkope,proceduregrp. BLungeødem ogrespirationssvigtMultipatologi og letfunktionsnedsættelseØvrige DRG-grupperÆldre, medicinske patienteri alt
Antalkontakter16.34513.66510.150
Andelkontakter,pct.7,15,94,4
Produkti-onsværdi,mio. kr.233442246
Andel afprodukti-onsværdi,pct.3,26,03,3
7.3947.192
3,23,1
91127
1,21,7
43,255,5
6.9346.7646.3605.9895.9455.628
3,02,92,82,62,62,5
26857586142133139
3,67,81,21,91,81,9
61,550,519,253,253,075,4
5.5434.766
2,42,1
73118
1,01,6
47,264,7
4.2563.9023.3223.2143.1372.7522.507749.612229.669
1,91,71,41,41,41,21,170,5100,0
6852135751528121423.9697.355
0,90,71,81,02,11,12,979,5100,0
14,035,558,534,669,658,992,913,021,6
Kilde: Indenrigs- og Sundhedsministeriet.
En forøgelse af lofterne vil, som det var tilfældet for alle patienter over 65 år, havemærkbare konsekvenser for andelen af aktivitet omfattet af fuld kommunal medfi-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
81
Kapitel 4. Kommunal medfinansiering
nansiering,jf. tabel 4.13.Effekten er også for den mere snævre gruppe af medicinskepatienter over 65 år mest markant på det ambulante område.Tabel 4.13Andel aktivitet blandt ældre, medicinske patienter omfattet af fuld kommunal medfinansieringved forskellige maksimale lofter for medfinansieringenSamlet1aktivitet13.00060,485,969,286760,391,459,07.3552304122.7881.106122
(pct.)Stationær behandlingAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupperAmbulant behandlingAndel af samlet produktionsværdiAndel kontakterAndel af DRG grupper
4.50013,230,723,83000,00,10,8
Maksimalt loft7.00010.00029,150,054,177,443,259,246766717,143,541,876,54,933,6
1)Produktionsværdi er opgjort i mio. kr. 2008-takstsystem, antal kontakter er opgjort i 1.000.Kilde: Indenrigs- og Sundhedsministeriet.
Betragtes effekten på de enkelte MDC-grupper kan det konstateres, at der vil være envis effekt for tre af de fire MDC-grupper, hvor de medicinske patienter har en bety-delig aktivitet, og/eller hvor gruppen er markant overrepræsenteret i forhold til øvri-ge patientgrupper,jf. tabel 4.14.
82
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.14Andel af kontakter blandt ældre, medicinske patienter omfattet af fuld kommunal med-finansiering ved forskellige maksimale lofter for medfinansieringen – opdelt på MDC grupperAntalkontakter13.000100,0100,0100,0100,0100,0100,085,655,791,796,197,196,081,594,988,999,899,32,385,499,489,5100,061,885,9836177365812.4992.14964.71415.2525.12610.34219.0466.1763.48041.27911.0413.6968.5179.2126.22611.5225.9901.71634229.669
(pct.)Stationær behandling20 Misbrug2 Øjensygdomme12 Sygdomme i mandligekønsorganer13 Sygdomme i kvindeligekønsorganer3 Øre-, næse- og halssygdomme21 Ulykkestilfælde ogforgiftninger5 Sygdomme ikredsløbsorganerne23 Øvrige27 Onkologiskebehandlingsgrupper6 Sygdomme ifordøjelsesorganerne1 Sygdomme i nervesystemet8 Sygdom. i muskelskelet-systemet og bindevæv7 Sygdom. i lever, galdeveje ogbugspytkirtel4 Sygdomme i åndedræts-organerne11 Nyre- og urinvejssygdomme9 Sygdomme i hud, underhud ogmamma16 Sygdomme i blod ogbloddannende organer26 Uden for MDC18 Infektionssygdomme ogparasitære sygdom10 Endokrine, ernærings- ogstofskiftesygdom17 Svulster i lymfatisk ogbloddannende væv19 Psykiatriske sygdomme25 HIV infektionÆldre, medicinske patienter i alt4.500100,0100,097,293,191,766,258,649,447,845,230,227,19,18,85,83,52,81,11,00,50,00,00,030,7
Maksimalt loft7.000100,0100,0100,099,793,894,076,049,482,578,840,647,623,312,283,766,788,72,13,290,731,632,20,054,110.000100,0100,0100,0100,099,994,485,649,487,493,359,995,373,586,283,885,490,22,332,199,380,332,661,877,4
Anm.: MDC-grupper med meget få observationer er ikke medtaget..Kilde: Indenrigs- og Sundhedsministeriet.
Effekten er samlet set mest markant for gruppe 4 med sygdomme i åndedrætsorga-ner, hvor under 10 pct. i dag er omfattet af fuld kommunal medfinansiering, forudsatat loftet øges relativt markant. Ved et loft på 10.000 kr. omfattes 86 pct. af alle kon-takter, mens ca. 95 pct. omfattes ved et loft på 13.000 kr. For gruppe 16, blodsyg-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
83
Kapitel 4. Kommunal medfinansiering
domme, er der tilsvarende markant effekt, men man skal være opmærksom på, at vo-lumen i denne gruppe er relativt begrænset.For gruppe 5, kredsløb/hjerter, er knap 60 pct. af kontakterne allerede i dag omfattetaf fuld kommunal medfinansiering, hvilket øges til 76 pct. ved et loft på 7.000 kr. og86 pct. ved et loft på 10.000 kr. For gruppe 26, uden for MDC, er der stort set ingeneffekt af loftsændringer, hvilket afspejler de ekstraordinært dyre behandlinger, derligger i denne gruppe.Delkonklusion: Billedet for de ældre medicinske patienter bekræfter billedet fra analysen af de over65-årige, med en relativt stor effekt på andelen af kontakter, der omfattes af fuld kommunal medfi-nansiering, hvis loftet øges. Der vil også være en effekt på de mest hyppige sygdomsgrupper for de æl-dre medicinske patienter på det stationære somatiske område, dvs. hjerter og lunger/luftveje, og sær-ligt markant for lunger forudsat et relativt markant løft af loftet.4.2.4 Konklusion vedrørende det somatiske område
Samlet vurderes det, at der er grundlag for en positiv effekt af en øget kommunal ak-tivitetsbestemt medfinansiering på det somatiske område. En sådan forøgelse vurde-res at kunne yderligere styrke det kommunale incitament til en effektiv forebyggelses-og plejeindsats, ikke mindst i forhold til ældre medicinske patienter.En differentieret tilgang med sigte på et styrket incitament i forhold til de ældre me-dicinske patienter via en forøgelse af lofterne for den kommunale medfinansieringfor denne patientgruppe, vil have en markant effekt i forhold til andelen af behand-linger, der omfattes af fuld kommunal medfinansiering. Men de samme resultater kanopnås ved en generel ændring, hvor lofterne øges for alle patienterne. En generelmodel har samtidig ikke de ulemper, som er forbundet med en differentieret model,herunder manglende enkelthed, risiko for kassetænkning samt risiko for nedpriorite-ring af andre patientgrupper ift den kommunale forebyggelse og pleje.Der skal sikres sammenhæng mellem stationær og ambulant somatik samt speciallæ-geydelser.4.3 Øvrige områder (psykiatri og praksissektor)
Udover det somatiske område er der kommunal aktivitetsbestemt medfinansiering påpsykiatriske ydelser i regionsregi samt på ydelser hos praktiserende læger, speciallægerog fysioterapeuter mfl. Samlet tegner de to områder sig for en kommunal medfinan-siering på 2 mia. kr. (2008-aktivitet i 2009-takstniveau) eller godt 20 pct. af den sam-lede aktivitetsbestemte medfinansiering.På det psykiatriske område udgjorde medfinansieringen 0,6 mia. kr. (2008-aktivitet i2009-takstniveau) svarende til godt 6 pct. af den aktivitetsbestemte medfinansiering.På praksisområdet udgør medfinansieringen 1,4 mia. kr. (2008-aktivitet i 2009-takstniveau) svarende til godt 14 pct. af den aktivitetsbestemte medfinansiering. Ser
84
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
man bort fra speciallægeområdet, som er omhandlet i sammenhæng med somatikkenovenfor, udgør medfinansieringen 0,6 mia. kr.4.3.1 Fordele og ulemper ved en ændret kommunal medfinansiering
En vurdering af fordele og ulemper tager udgangspunkt i de samme parametre, der låtil grund for vurderingen på det somatiske område, jf. boks 4.1 ovenfor.Vurderingen i forhold til byrdefordelingseffekter, stabilitetshensyn i forhold til denkommunale økonomi samt enkelthed gælder generelt på tværs af de forskellige om-råder. Derfor gælder det også for det psykiatriske område og praksisområdet, at:•••Nuværende forskelle mellem kommunerne i forhold til medfinansiering alt andetlige øges, hvis den aktivitetsbestemte finansiering øges, og at man derfor skal væ-re opmærksom på de byrdefordelingsmæssige effekter af evt. ændringer.Differentiering mellem behandlinger eller mellem aldersgrupper vil øge vanske-ligheden ved at forudsige medfinansieringens størrelse for den enkelte kommu-ne, ligesom risikoen for uforudsete budgetproblemer kan øges.Eventuelle ændringer skal vurderes i forhold til deres betydning for enkelthedeni systemet, således at bestemte hensyn ikke ukritisk fremmes på bekostning afoverskueligheden og de administrative omkostninger.
Der hvor der kan være forskelle mellem områderne er i forhold til de to sidste krite-rier 1) Adfærd/effekt samt 2) kassetænkning.4.3.2 Det psykiatriske område
Det er de regionale, behandlingspsykiatriske tilbud, der er omfattet af kommunalmedfinansiering. Behandlingspsykiatrien omfatter dels behandlingen på sygehuse(undersøgelse, indlæggelse mv.), dels distriktspsykiatrien, der giver ambulant psykia-trisk behandling lokalt, men er forankret på sygehusene.Det er – som det er tilfældet på det somatiske område – en lægefaglig vurdering, omden enkelte har behov for undersøgelse/behandling i behandlingspsykiatrien, dvs. iregionsregi.Kommunerne står for indsatsen overfor den sindslidende, når denne er udskrevet frasygehuset. Denne indsats, der omfatter alle former for sociale tilbud til sindslidende,betegnes socialpsykiatri, og omfatter ikke behandling. Derfor er socialpsykiatrien og-så reguleret i servicelovgivningen (hvor behandlingspsykiatrien er reguleret i sund-hedsloven).Den samlede indsats overfor sindslidende er kendetegnet ved, at den ofte omfatterbåde lægelig behandling i behandlingspsykiatrien og kommunale socialpsykiatriskeindsatser. Der er således en udfordring i at sikre den fornødne sammenhæng mellembehandlingspsykiatrien og socialpsykiatrien.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
85
Kapitel 4. Kommunal medfinansiering
Kommunerne kan i deres indsats – som i forhold til sindslidende udover socialpsyki-atrien kan omfatte tiltag på bl.a. arbejdsmarkedsområdet og undervisningsområdet –medvirke til at sikre sammenhængende forløb for den enkelte. Selve behandlingen eri regionsregi, og baseret på en lægefaglig vurdering.Generelt må, i sammenligning med det somatiske område, samtidig vurderes, at denbrede kommunale forebyggelsesindsats ikke på samme måde har sammenhæng til detpsykiatriske behandlingsbehov i en kommune.Heroverfor står, at der for de mest vanskeligt stillede af sindslidende, som bl.a. hånd-teres i kommunale botilbud efter endt behandling, kan være en genindlæggelsespro-blematik i den forstand, at den kommunale plejeindsats mv. i forhold til denne grup-pe kan sammenholdes med, hvad der kendetegner den kommunale plejeindsats i for-hold til ældre, dvs. at det er vigtigt med et kommunalt fokus på, at den samledekommunale indsats (socialpsykiatrien mv.) varetages så effektivt som muligt, såledesat unødige indlæggelser mv. forebygges.En effekt af en øget kommunal aktivitetsbestemt medfinansiering i forhold til dennegruppe vil i det lys ligge i en øget synliggørelse af den økonomiske betydning af be-handlingstrækket, tilsvarende de øvrige kommunaløkonomiske effekter heraf.Det er vigtigt, at vurderingen af, om patienten skal indlægges og/eller modtageegentlig psykiatrisk behandling, fx medicinering, beror på en rent lægefaglig vurde-ring. Derfor er det – som på det somatiske område – væsentligt, at økonomiske inte-resser ikke kan spille ind, dvs. at medfinansieringskonstruktionen ikke indbyder tilspekulation. Dette hensyn vurderes at have endog særlig stor vægt på det psykiatriskeområde, hvor præcis diagnosefastlæggelse og fx tidspunkt for, hvornår en patient erfærdigbehandlet, alt andet lige kan være vanskeligere end hvad der er tilfældet på detsomatiske område.Den nuværende finansiering
På landsplan udgjorde den kommunale medfinansiering på psykiatriområdet 0,6 mia.kr. i 2008 svarende til 6 pct. af de samlede kommunale medfinansieringsudgifter.Den kommunale medfinansiering på psykiatriområdet tager udgangspunkt i en fastsengetakst og en fast ambulant takst,jf. boks 4.3.Sengedagstaksten er i 2008 på 3.070kr. og den ambulante takst er på 1.536 kr. I modsætning til det somatiske område ta-ges der dermed ikke udgangspunkt i en samlet værdi pr. behandling.
86
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Boks 4.3Nuværende model for kommunal medfinansiering på psykiatriområdetStationære patienter:•60 pct. af sengedagstakst•dog maksimalt 7.381 kr. pr. indlæggelse (2008)Ambulante patienter (inkl. skadestuepatienter):•30 pct. af besøgstakst
Der er tale om et højere loft end på det somatiske område. Det afspejler bl.a. at dengennemsnitlige psykiatriske indlæggelse er dyrere end den somatiske. Uanset det hø-jere loft og den højere medfinansieringsprocent er den gennemsnitlige kommunalemedfinansiering pr. indlæggelse således lavere end på det somatiske område. Medfi-nansieringsandelen udgør samlet 7,9 pct. på det stationære psykiatriske område, mensden er 14,1 pct. på det stationære somatiske område (2008).Konstruktionen med den relativt højere medfinansieringsprocent på 60 pct. mod 30pct. på det stationære somatiske område afspejler et sigte om en relativt høj kommu-nal finansiering for de første dage af en indlæggelse for at medvirke til at fastholde etkommunalt incitament til at undgå unødige genindlæggelser af patienter i det social-psykiatriske system.Kombinationen af medfinansieringsprocenten og loftet for stationær psykiatri bety-der i praksis, at kommunerne maksimalt kan komme til at medfinansiere de første 4dage af en psykiatrisk indlæggelse. Det betyder omvendt, at selv om medfinansie-ringsudgifterne beregnes på baggrund af sengedage, har indlæggelsestider over 4 dageikke reel betydning for den kommunale finansiering.I lyset af fordelingen af liggetid på de psykiatriske afdelinger synes det begrundet for-sat at have et særligt fokus på de korte indlæggelser. Over 40 pct. af samtlige ud-skrivninger sker efter en behandlingsvarighed på 4 dage og knap 25 pct. bliver ud-skrevet efter en dag på sygehus.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
87
Kapitel 4. Kommunal medfinansiering
Figur 4.3aFordeling af sengedage på psykiatriskesengeafdelingerAndel af udskrivningerAndel af udskrivninger
Figur 4.3bAkkumuleret fordeling af sengedage påpsykiatriske sengeafdelingerAndel af udskrivningerAndel af udskrivninger
302520151050110 19 28 37 46 55 64 73 82 91 100Dage
302520151050
100908070605040302010001020Dage
1009080706050403020100304050
Kilde: Indenrigs- og Sundhedsministeriet.
De særlige takster for færdigbehandlede patienter, som kommunerne skal betale pr.døgn når patienten er indlagt efter færdigbehandling, gælder også for psykiatriske pa-tienter.Følsomhed ved ændrede satser
Følsomheden af en ændring af medfinansieringsprocenten og loftet på det stationærepsykiatriske område fremgår aftabel 4.15.Tabel 4.15Konsekvenser ved ændrede lofter og procenter, stationær psykiatri30 pct.Mia. kr.Loft7.38110.00013.00022.000Kilde: Indenrigs- og Sundhedsministeriet.0,20,20,30,40,20,30,30,560 pct.30 pct.60 pct.
Andel af behandlinger (pct.)5458647343465259
Et øget loft fra de nuværende godt 7.300 kr. til 13.000 kr. vil øge den andel behand-linger, der har fuld kommunal medfinansiering på 60 pct., fra 43 pct. til 52 pct. Etyderligere forøget loft vil yderligere øge andel af behandlinger med fuld kommunalmedfinansiering på 60 pct.,jf. figur 4.3.En nedsættelse af medfinansieringsprocententrækker samme vej, med en forøget andel med fuld medfinansiering (på 30 pct.).Konsekvensen i forhold til den samlede kommunale betaling af ændringerne er rela-tivt begrænset, i størrelsesordenen 0,1 mia. kr.
88
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Konsekvensen af et øget loft i forhold til en betaling beregnet pr sengedag vil være,at varigheden af de indlæggelser, som kommunen medfinansierer, øges.Et øget loft vil automatisk øge varigheden af de indlæggelser, hvor kommunerne be-taler en relativ andel af sengedagstaksten. Med en sengedagstakst på godt 3.000 kr.(2008) vil en loftsforøgelse til 13.000 kr. (og en fastholdt medfinansieringsprocent på60 pct.) øge antal dage med fuld kommunal medfinansiering fra ca. 4 til 7 dage. Etyderligere forhøjet loft til fx 22.000 kr. vil betyde, at kommunen også fuldt ud medfi-nansierer (med 60 pct. af sengedagstaksten) indlæggelser fra den 7. til den 12. dag.Hvis procenten samtidig nedsættes, vil det yderligere forstærke effekten af et øgetloft i retning af dyrere kommunal betaling ved lange indlæggelser, med en samletforøgelse fra i dag 4 dage til omkring 14 dage. Hensynet om at fastholde fokus påkorte indlæggelser, herunder unødige genindlæggelser – hvor den kommunale social-psykiatriske indsats kan være af betydning – taler for at fastholde medfinansierings-procenten på 60 i forbindelse med en eventuel forøgelse af lofter. En fastholdelse afmedfinansieringsprocenten betyder også, at en regional kassetænkningsrisiko i for-holdet mellem stationær og ambulant psykiatrisk behandling ikke øges.Sundhedsaftaler
Det vurderes at være vigtigt, at der sikres et tæt samarbejde mellem de regionale ogkommunale myndigheder, således at den sindslidende, efter indlæggelse, oplever etsammenhængende forløb med relevante tilbud i socialpsykiatrien.Sundhedsaftalerne er tænkt som det ’redskab’, der skal sikre den sammenhængendeindsats, og indsatsen overfor sindslidende er således et af de seks obligatoriske afta-leområder i sundhedsaftalerne. I sundhedsaftalerne er bl.a. forudsat beskrevet, hvor-dan parterne sikrer koordinering af den sundhedsfaglige og den socialt faglige ind-sats, samt hvordan der i forbindelse med udskrivning foretages en vurdering af pati-entens samlede behov sammen med patienten og relevante aktører, herunder koor-dinering af udskrivningstidspunkt.Det vurderes væsentligt med et fortsat fokus på sundhedsaftalerne. En udfordring er,at sundhedsaftalerne er et nyt koncept, og i de kommende år vil der være behov forat revidere indhold, afgrænsninger og opgaver i forbindelse med det nye aftalesystem.Samlet vurdering
Generelt må, i sammenligning med det somatiske område, vurderes, at den bredekommunale forebyggelsesindsats ikke på samme måde har sammenhæng til det psy-kiatriske behandlingsbehov.Heroverfor står, at der for de mest vanskeligt stillede af sindslidende, som bl.a. hånd-teres i kommunale botilbud efter endt behandling, kan være en genindlæggelsespro-blematik i den forstand, at den kommunale plejeindsats mv. i forhold til denne grup-pe kan sammenholdes med, hvad der kendetegner den kommunale plejeindsats i for-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
89
Kapitel 4. Kommunal medfinansiering
hold til ældre, dvs. at det er vigtigt med et kommunalt fokus på, at den samledekommunale indsats (socialpsykiatrien mv.) varetages så effektivt som muligt, såledesat unødige indlæggelser mv. forebygges.Medfinansieringsprocenten er imidlertid allerede i dag relativt høj, og bør fastholdespå dette (høje) niveau for at fastholde et kommunalt fokus på at undgå korte indlæg-gelser. Et øget loft vil forøge den andel behandlinger, der har fuld kommunal medfi-nansiering på 60 pct., fra 43 pct. til 52 pct. Konsekvensen af et øget loft vil være, atvarigheden af de indlæggelser, som kommunen medfinansierer, øges.Det vurderes væsentligt med et fortsat fokus på forbedring af sundhedsaftalerne.4.3.3 Praksissektoren mv.
Der er kommunal medfinansiering på alle de forskellige ydelser, som ydes af gruppenaf praksislæger, speciallæger og fysioterapeuter mfl.Der er fri adgang til praksislægen for alle borgere, hvad enten de er syge eller ønskeren konsultation, helbredsundersøgelse eller lignende. For de øvrige grupper det enforudsætning, at der foreligger en henvisning fra praksislægen. Undtagelsen er vissespeciallægeområder (øre-næse-hals læger samt kiropraktorer), som også er omfattet affri adgang. Praksislægen baserer, som gate-keeper, sin henvisning på en lægefagligvurdering.Generelt kan samme forhold gøre sig gældende for praksislægen, som er gjort gæl-dende for det somatiske område: En effekt af en øget kommunal aktivitetsbestemtfinansiering vil først og fremmest ligge i en øget synliggørelse af den økonomiske be-tydning af borgernes sundhedstilstand.Men samtidig gælder, at en stor del af de ydelser, som leveres af praksislægen, ikkehar nogen sammenhæng med den kommunale forebyggelse (fx børnesygdomme,graviditetsrelaterede ydelser og infektionssygdomme).Hertil kommer, at praksislægen adskiller sig fra såvel det somatiske område som detpsykiatriske område i den forstand, at der er fri adgang – og at der ikke forudsættesnogen lægefaglig vurdering el.lign. Med andre ord er borgeren ikke nødvendigvis syg(lægefagligt vurderet), når vedkommende henvender sig hos praksislægen. Der er desenere år åbnet for fx helbredscheck, der direkte henvender sig til raske borgere.Dog gælder, at en generel forbedret sundhedstilstand hos kommunens borgere måforventes at give sig udslag i et lavere forbrug af praksisydelser, hvorfor den bredeforebyggende indsats også har en betydning her. Herudover kan en gruppe af ydelserhos praksislægen i en vis udstrækning sammenholdes med det somatiske område,herunder fx ydelser rettet mod de ældre og kronikere. Her vil kommunen på sammemåde skulle have fokus på, at den samlede forebyggelses- og plejeindsats varetages såeffektivt som muligt.
90
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
En effekt af en øget kommunal aktivitetsbestemt finansiering på disse områder vil idet lys ligge i en øget synliggørelse af den økonomiske betydning af behandlingstræk-ket, tilsvarende de øvrige kommunaløkonomiske effekter heraf. En differentieret til-gang er imidlertid behæftet med flere problemer,jf. afsnit 4.2.2ovenfor om det soma-tiske område. I forhold til hensynet om at undgå kassetænkning gælder dog, at allegrupper på området er selvstændige erhvervsdrivende, og som sådan ikke har direkteincitamenter i forhold til den regionale økonomi, som modtager den kommunalemedfinansiering.For fysioterapeuter, tandlæger, fodterapi, kiropraktik og psykolog må overordnetvurderes, at en kommunal forebyggelsesindsats som udgangspunkt og med undtagel-ser inden for gruppen, kan antages at have en relativt begrænset virkning på sygelig-heden, hvorfor der ikke vurderes stærke argumenter for en øget kommunal medfi-nansiering for disse grupper set under ét.Den nuværende finansiering
Den kommunale medfinansiering på praksisområdet er allerede i dag relativt lav,med 10 pct. af honoraret på grundydelse. Fordelingen af den kommunale medfinan-siering af almen læge på hovedydelser,jf. tabel 4.16,viser, at konsultationer hos lægendækker 65 pct., email- og telefonkonsulationer dækker 12 pct. og udebesøg andre 6pct. Forebyggende konsulationer omfatter 6 pct. og vagtlægen tegner sig for 14 pct.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
91
Kapitel 4. Kommunal medfinansiering
Tabel 4.16Kommunal medfinansiering af almene læger, fordeling 2008Medfinansiering(mio.kr.)KonsultationEmailkonsultationTlf.konsultationBesøgForebyggelseskonsultationØvrigtVagtlægeI alt233637922148356Andel(pct.)6521036014100
Kilde: Indenrigs- og Sundhedsministeriet.
Følsomhed ved ændrede satser
Følsomheden af en ændring af medfinansieringsprocent fremgår aftabel 4.17.Tabel 4.17Konsekvenser af en øget medfinansieringsprocent på sygesikringsområdet (ekskl. speciallæger)(mio. kr.)Kommunal medfinansiering10 pct.59220 pct.1.18330 pct.1.775
Kilde: Indenrigs- og Sundhedsministeriet.
Samlet vurdering
Samlet vurderes der ikke i forhold til effekter og incitamenter at være væsentlige ar-gumenter for at øge den kommunale medfinansiering på praksisområdet, hvor med-finansieringen også i dag er relativt lav. Aktiviteten hos praksislægen er ikke alene be-stemt af borgernes sundhedstilstand, og kun dele af kontakterne har sammenhæng tilden kommunale forebyggelsesindsats. Hertil kommer de generelle problematikkeromkring byrdefordeling mv., idet kassetænkningsrisikoen dog er begrænset.Der kan være grundlag for et særligt fokus på sundhedsaftaler og indholdet heri iforhold til samarbejdet mellem kommuner og praksislæger.4.4 Opsamling og samlet afvejning
På baggrund af ovenstående analyser er det udvalgets vurdering, at der er grundlagfor at foretage en omlægning af den kommunale medfinansiering på sundhedsområ-det, således at en den aktivitetsbestemte medfinansiering øges, og at det kommunalegrundbidrag tilsvarende reduceres. En sådan omlægning vurderes at yderligere kunnestyrke det kommunale incitament til en effektiv forebyggelses- og plejeindsats, ikkemindst i forhold til ældre medicinske patienter.
92
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Det er udvalgets samlede vurdering, at en model bør tage udgangspunkt i en generelændring af medfinansieringssatserne, frem for mere målrettede (differentierede) æn-dringer fx rettet mod de ældre medicinske patienter. En generel ændring bør samtidigfokuseres på en ændring af de maksimale lofter for den kommunale medfinansiering,frem for en ændring af den kommunale medfinansieringssats.En differentieret tilgang i forhold til fx ældre medicinske patienter vil have en bety-delig effekt i forhold til andelen af behandlinger, der omfattes af fuld kommunalmedfinansiering. Men de samme resultater kan opnås ved en generel ændring, hvorlofterne øges for alle patienterne. Analyserne viser, at en generel ændring vil indebæ-re en væsentlig forøgelse af den andel af behandlingerne, der bliver omfattet af enkommunal medfinansiering på 30 pct., og at ikke mindst behandlinger af gruppen afældre medicinske patienter i øget omfang bliver omfattet af den fulde kommunalemedfinansieringssats.En generel model har samtidig ikke de ulemper, som er forbundet med en differenti-eret model, herunder manglende enkelthed, risiko for kassetækning samt risiko fornedprioritering af andre patientgrupper i forhold til den kommunale forebyggelse ogpleje, herunder en fokusforskydning i den forebyggende indsats, jf. at fx forebyggel-ses indsatsen i forhold til kroniske lidelser starter hos de unge.Udvalget kan ud fra samlede overvejelser pege på tre mulige scenarier for en forøgel-se af den aktivitetsbestemte kommunale medfinansiering, der gennemgås nedenfor.Udvalget har som en præmis for de enkelte scenarier forudsat, at det kommunalegrundbidrag afskaffes. Alle scenarier indebærer således en markant forøgelse af denaktivitetsbestemte kommunale medfinansiering, og der vurderes ikke samlet setgrundlag for at opretholde et begrænset kommunal grundbidrag i de scenarier, hvorforøgelsen af den aktivitetsbestemte medfinansiering ikke fuldt ud modsvarer detnuværende niveau for den kommunale grundbidrag. De muligheder, som lovgivnin-gen giver for at forhøje grundbidraget i konkrete regioner, med mulighed for statentil at foretage modgående regulering i bloktilskuddet, har vist sig ikke at blive udnyt-tet. En afskaffelse af det kommunale grundbidrag forudsætter en ændring af lov omregionernes finansiering.Det er endvidere en præmis, at ændringer gennemføres på en måde, der sikrer konsi-stens mellem substituerbare ydelser.Alle scenarier er baseret på 2008-pris og aktivitetsniveau for den kommunale medfi-nansiering. De angivne tal for konsekvenserne i forhold til den samlede kommunalemedfinansiering og sammensætning angiver dermed alene en foreløbig størrelsesor-den. Heri ligger også, at der forudsættes en senere mere præcis skalering af beløbslof-ter og procenter, med afsæt i beslutninger om den overordnede tilgang for en æn-dring, jf. scenarierne.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
93
Kapitel 4. Kommunal medfinansiering
Scenarie 1 – ændring af lofter, somatik
Scenariet har fokus på det somatiske område, der med ca. 65 mia. kr. eller ca. 70 pct.af de regionale sundhedsudgifter er det langt mest betydende område. Det er også pådette område, at indikationen for et potentiale for at reducere antallet af unødvendigeindlæggelser og genindlæggelser via en effektiv kommunale forebyggelses- og pleje-indsats er til stede.Scenariet omfatter også speciallægeområdet, hvor der kan være en vis substitution iforhold til ambulante sygehusbehandlinger, og hvor der derfor også i dag er en sam-menhængende kommunal medfinansieringsstruktur i forhold til den ambulante so-matik.Praksisområdet ændres ikke, da en forøget medfinansiering ikke isoleret set er vel-begrundet i forhold til effekter og incitamenter på praksisområdet, hvor medfinansie-ringen også i dag er relativt lav. Det psykiatriske område ændres heller ikke. Beslut-ningen om psykiatrisk behandling er rent lægefaglig, og der er ikke umiddelbart indi-kationer af en generel overbehandling på det psykiatriske område.Scenariet indebærer en generel ændring af lofterne for den maksimale kommunalebetaling, mens medfinansieringsprocenten ikke berøres.Elementer:•På det somatiske område øges loftet for den maksimale kommunale betaling frade nuværende 4.800 kr. til 13.000 kr. for stationære behandlinger og gråzonebe-handlinger, og fra 320 kr. til 867 kr. (ambulante besøg). Den kommunale medfi-nansieringsprocent fastholdes uændret på 30 pct.•For speciallæger øges loftet tilsvarende fra de nuværende 320 kr. til 867 kr. Denkommunale medfinansieringsprocent fastholdes uændret på 30 pct.•Der foretages ikke ændringer på det psykiatriske område eller i forhold til prak-sissektoren mv.•Det kommunale grundbidrag afskaffes.
94
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.18Omlægning af den kommunale finansiering, SCENARIE 1BeregnetKMF(mia. kr.)
Nuværende satserSomatik- stationær30 pct. DRG, dog max4.804 kr./indlæggelse30 pct. DAGS, dogmax 320 kr./besøg,max gråzone 4.804 kr.70 pct. af genoptræ-ningstakst60 pct. af sengedags-takst, max 7.684kr./indlæggelse30 pct. af besøgstakst
Nye satser30 pct. DRG, dog max13.000 kr./indlæggelse30 pct. DAGS, dog max867 kr./besøg, max grå-zone 13.000 kr.uændret
Ændring(mia. kr.)
6,8
2,5
- ambulantGenoptræning underindlæggelsePsykiatri
4,40,2
1,4
-
- stationær- ambulantPraksissektoren mv.- speciallæger- almen læge- fysioterapi, tand-læger, fodterapi,psykolog, kiropraktorI alt
uændretuændret
0,20,4
--
30 pct. af honorarer,30 pct. af honorarer, maxmax 320 kr./ydelse867 kr./ydelse10 pct. af honorarer pågrundydelseuændret
0,80,4
0,04-
10 pct. af honorarer
uændret
0,213,4
-4,0
Kilde: Indenrigs- og Sundhedsministeriet.
Scenariet indebærer, at:•Andelen af somatiske behandlinger, der omfattes af fuld kommunal medfinansie-ring, øges fra 40 til 87 pct. for stationære patienter og fra 11 til 83 pct. for ambu-lante behandlinger. For de ældre medicinske patienter er billedet en vækst fra 31til 86 pct. af behandlinger på det stationære område og fra næsten 0 til over 91pct. på det ambulante område.•Den aktivitetsbestemte kommunale finansiering øges med 4,0 mia. kr. til i alt13,4 mia. kr.•Med den samtidig afskaffelse af det kommunale grundbidrag betyder det en re-duktion af den samlede kommunale medfinansiering med 2,8 mia. kr., svarendetil en reduktion fra 18 pct. til ca. 15 pct.•Forskellen overføres til finansiering via det statslige bloktilskud.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
95
Kapitel 4. Kommunal medfinansiering
Scenarie 2 – ændring af lofter og medfinansieringsprocent, somatik
Scenariet svarer til scenarie 1, men der er lagt vægt på en omlægning, der samlet setfastholder den kommunale finansiering på et uændret niveau, dvs. så forøgelsen afden aktivitetsbestemte kommunale medfinansiering modsvarer størrelsen af detkommunale grundbidrag, der bortfalder.En sådan omlægning er mulig ved en forøgelse af den kommunale medfinansierings-procent til 40 pct. på alle de berørte områder, dvs. somatikken og speciallægerne. Deter udvalgets vurdering, at man generelt skal være meget varsom med at øge denkommunale medfinansieringsprocent. Praksissektoren og psykiatrien fastholdes fort-sat uændret.Elementer:•På det somatiske område og i forhold til speciallæger gennemføres ændringer aflofterne som i scenarie 1. For ambulante behandlinger øges loftet yderligere iforhold til scenarie 1, fra 320 til 1.267 kr. (867 kr. i scenarie 1).•Der foretages samtidig en ændring af den kommunale medfinansieringsprocentfra 30 til 40 pct. på de berørte områder.•Der foretages ikke ændringer i forhold til praksissektoren eller psykiatrien.•Det kommunale grundbidrag afskaffes.
96
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.19Omlægning af den kommunale finansiering, SCENARIE 2BeregnetKMF(mia. kr.)
Nuværende satserSomatik- stationær30 pct. DRG, dog max4.804 kr./indlæggelse30 pct. DAGS, dogmax 320 kr./besøg,max gråzone 4.804 kr.70 pct. af genoptræ-ningstakst60 pct. af sengedags-takst, max 7.684kr./indlæggelse30 pct. af besøgstakst
Nye satser40 pct. DRG, dog max13.000 kr./indlæggelse40 pct. DAGS, dog max1267 kr./besøg, max grå-zone 13.000 kr.uændret
Ændring(mia. kr.)
8,4
4,1
- ambulantGenoptræning underindlæggelsePsykiatri
5,50,2
2,5-
- stationær- ambulantPraksissektoren mv.- speciallæger- almen læge- fysioterapi, tandlæ-ger, fodterapi, psyko-log, kiropraktorI alt
uændretuændret
0,20,4
--
30 pct. af honorarer,40 pct. af honorarer, maxmax 320 kr./ydelse1267 kr./ydelse10 pct. af honorarer pågrundydelseuændret
1,00,4
0,2-
10 pct. af honorarer
uændret
0,216,3
-6,9
Kilde: Indenrigs- og Sundhedsministeriet.
Konsekvens:•Da medfinansieringsprocenten er højere i dette scenarie, kombineret med sam-me loftsforøgelse som i scenarie 1 i forhold til det stationære område, omfattesrelativt flere behandlinger af loftet, og andel behandlinger med fuld kommunalmedfinansiering er dermed noget lavere end i scenarie 1. Samlet er effekten, at debilligere behandlinger, hvor loftet ikke er effektivt, får en noget øget kommunalmedfinansiering, set i forhold til scenarie 1.•Den aktivitetsbestemte kommunale finansiering øges samlet med 6,9 mia. kr. til ialt 16,3 mia. kr.•Med den samtidig afskaffelse af det kommunale grundbidrag betyder det en neu-tral omlægning, således at den samlede kommunale medfinansiering fastholdespå et uændret niveau på ca. 18 pct.Scenarie 3 – ændring af lofter og medfinansieringsprocent, somatik, psykiatriog praksisområdet
Med scenariet er der, som i scenarie 2, lagt vægt på en omlægning af det fulde kom-munale grundbidrag til aktivitetsbestemt finansiering, således at den samlede kom-munale finansieringsandel fastholdes uændret.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
97
Kapitel 4. Kommunal medfinansiering
Hvor scenarie 2 fokuserer på somatikken, er der med scenarie 3 tale om en forøgelseaf medfinansieringen på alle områder.På det somatiske område svarer ændringerne til scenarie 2 (øgede lofter), og medfi-nansieringsprocenten er fastsat til 33 pct.På det psykiatriske område er en forøgelse realiseret gennem en forøgelse af loftetfor stationære behandlinger, der øges til 13.000 kr. svarende til det ændrede loft forsomatikken. Det betyder en vis forøgelse af andelen af behandlinger omfattet af fuldkommunal medfinansiering. Et øget loft på det psykiatriske område vil øge det antalindlæggelsesdage, som kommunerne medfinansieringer, fra 4 til 7 dage. For at fast-holde det oprindelige sigte om, at medfinansieringen skal medvirke til at fastholde etkommunalt incitament til at undgå unødige genindlæggelser af patienter, er der i sce-nariet samtidig forudsat en fastholdelse af den relativt høje medfinansieringsprocent iforhold til sengedagstaksten til 60 pct.På praksisområdet foretages en forøgelse af medfinansieringsprocenten fra 10 pct. til33 pct., svarende til det foreslåede niveau for det somatiske område i scenariet.Elementer:•På det somatiske område og ift speciallæger gennemføres ændringer som i scena-rie 2, med en forøgelse af lofterne, idet medfinansieringsprocenten fastsættes til33 pct.•På det psykiatriske stationære område øges loftet fra de nuværende 7.684 kr. til13.000 kr., dvs. en tilsvarende ændring som i forhold til den stationære somatik.Den kommunale medfinansieringsprocent på stationære besøg fastholdes på 60pct., mens medfinansieringsprocenten på det ambulante område fastholdes på 30pct.•På praksisområdet foretages en forøgelse af medfinansieringsprocenten fra 10pct. til 33 pct., svarende til det foreslåede niveau for det somatiske område i sce-nariet.•Det kommunale grundbidrag afskaffes.
98
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 4. Kommunal medfinansiering
Tabel 4.20Omlægning af den kommunale finansiering, SCENARIE 3BeregnetKMF(mia. kr.)
Nuværende satserSomatik- stationær30 pct. DRG, dog max4.804 kr./indlæggelse30 pct. DAGS, dogmax 320 kr./besøg,max gråzone 4.804 kr.70 pct. af genoptræ-ningstakst60 pct. af sengedags-takst, max 7.684kr./indlæggelse30 pct. af besøgstakst30 pct. af honorarer,max 320 kr./ydelse10 pct. af honorarer pågrundydelse hos al-ment læge, på øvrigeområder 10 pct. afhonorarer
Nye satser33 pct. DRG, dog max13.000 kr./indlæggelse33 pct. DAGS, dog max1267kr./besøg, max grå-zone 13.000 kr.uændret60 pct. af sengedagstakst,max 13.000kr./indlæggelseuændret33 pct. af honorarer, max867 kr./ydelse33 pct. af honorarer pågrundydelse hos almentlæge, på øvrige områder33 pct. af honorarer
Ændring(mia. kr.)
7,3
3
- ambulantGenoptræning underindlæggelsePsykiatri
5,10,2
2,1-
- stationær- ambulantPraksissektoren mv.- speciallæger
0,30,4
0,1-
0,9
0,2
- almen læge - tand-læger, fodterapi, psy-kolog, kiropraktor- fysioterapi, tandlæ-ger, fodterapi, psyko-log, kiropraktorI alt
2,0
1,4
10 pct. af honorarer
uændret
0,216,2
-6,8
Kilde: Indenrigs- og Sundhedsministeriet.
Konsekvens:•Da medfinansieringsprocenten er højere i dette scenarie, kombineret med sam-me loftsforøgelse som i scenarie 1, omfattes relativt flere behandlinger af loftet,og andel behandlinger med fuld kommunal medfinansiering er dermed lidt lavereend i scenarie 1. Samlet er effekten, at de billigere behandlinger, hvor loftet ikkeer effektivt, får en lidt øget kommunal medfinansiering, set i forhold til scenarie1.•På det psykiatriske område betyder ændringen, at det antal indlæggelsesdage,som kommunerne medfinansieringer, øges fra 4 til 7 dage, hvilket også indebæ-rer en forøgelse af den andel behandlinger, der omfattes af fuld kommunal med-finansiering.•På praksisområdet, hvor medfinansieringen beregnes som en andel af honoraretgrundydelserne, betyder den øgede medfinansieringsprocent alene en øget kom-munal finansieringsprocent af de enkelte grundydelser, uden effekter i forhold tilandel af behandlinger mv.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
99
Kapitel 4. Kommunal medfinansiering
••
Den aktivitetsbestemte kommunale finansiering øges samlet med 6,8 mia. kr. til ialt 16,2 mia. kr.Med den samtidig afskaffelse af det kommunale grundbidrag betyder det en neu-tral omlægning, således at den samlede kommunale medfinansiering fastholdespå et uændret niveau på ca. 18 pct.
100
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Bilag 4.1 DRG-systemet
Bilag 4.1 DRG-systemetDRG-systemet er et såkaldt casemix-system, hvilket er en betegnelse for, at systemetindeholder en beskrivelse af patientgrupper med forskellige sygdomstilfælde. Case-mix-systemet tager højde for, at nogle patienter er mere omkostningstunge end andrepatienter og derfor har forskelligt ressourcetræk i behandlingen. Patienternes forskel-lige ”casemix” afspejler sig i de forskellige DRG-grupper.DRG-systemet er således et redskab til at gruppere patienter i Diagnose RelateredeGrupper. Patienterne grupperes blandt andet efter diagnose, behandling, alder, kønog udskrivningsstatus til en gruppe, som klinisk beskriver gældende behandlingsty-per.Til de enkelte grupper kobler sygehusene deres faktiske aktiviteter og udgifter. Her-ved får man et billede af sammenhængen mellem aktivitet og udgift for forskelligebehandlingstyper på de danske sygehuse. Disse sammenhænge ligger til grund for be-regning af de såkaldte DRG-takster.DRG-systemet dækker følgende patientgrupper:•••Stationære (sengeliggende) patienterAmbulante patienterGråzonepatienter
Gråzonepatienter dækker over patienter, der både kan behandles ved indlæggelse ogambulant. Gruppering af ambulante patienter sker efter Det Ambulante GrupperingsSystem (DAGS-systemet). I det følgende vil DRG-systemet blive anvendt som ensamlet betegnelse for både DRG- og DAGS-systemet. DRG-systemet dækker overdet somatiske område. Det psykiatriske område er derfor ikke omfattet af DRG-systemet.DRG-systemet består således af to elementer:
1.2.
DRG-gruppering, som indeholder regelsættet til gruppering af patienter i kli-nisk meningsfulde grupper.DRG-taksterne, som er beregnet som landsgennemsnitlige omkostninger vedbehandling af patienterne på de offentlige danske sygehuse.
Gruppering
DRG-systemet er et redskab til at gruppere patienter efter diagnose, behandling, al-der, køn og udskrivningsstatus.Grupperingen sker efter tre grundlæggende principper:
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
101
Bilag 4.1 DRG-systemet
•••
Grupperne skal være klinisk meningsfuldeGrupperne skal være ressourcehomogeneAntallet af grupper må ikke være for stort
Klinisk meningsfulde grupper
Det bærende princip for udvikling af DRG-systemet er, at DRG-systemet skal af-spejle den kliniske praksis. Grupperingen bygger på, at patienter i samme DRG-gruppe har nogenlunde ensartede sygdomme og behandlingsbehov, således at det ermeningsfuldt at betragte dem under ét ud fra et medicinsk synspunkt. Selve syg-dommen bliver beskrevet i en eller flere diagnoser og behandlingen bliver beskrevetgennem såkaldte procedure-, behandlings- og undersøgelseskoder. Der sker en lø-bende revision og udvidelse af DRG-grupperne – og DAGS-grupperne – for at sik-re, at de til enhver tid afspejler dansk kliniske praksis. Den revision og udvidelse bli-ver foretaget af de kliniske videnskabelige selskaber samt administratorerne på syge-huse og i regionerne i et samarbejde med Sundhedsstyrelsen.Ressourcehomogene grupper
Herudover gælder princippet, at grupperne skal være ressourcehomogene. Dette in-debærer at patienterne i samme gruppe har nogenlunde samme tyngde og ressource-træk og derved forventes at påføre sygehusene nogenlunde samme økonomiske be-lastning.Begrænset antal grupper
Endelig gælder princippet, at antallet af grupper ikke må være for stort. Dette principer opstillet af hensyn til, at DRG-systemet skal være overskueligt for såvel admini-strative som kliniske brugere.Systemet omfatter i dag cirka 600 stationære DRG-grupper, hvoraf cirka 100 af disseogså er gråzonegrupper. Systemet omfatter herudover cirka 140 DAGS-grupper.Grupperingen bevirker således at mere en 10.000 forskellige diagnoser og ca. 6.000forskellige operationer og behandlinger reduceres til et overskueligt system.
102
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 5. Kommunalt styringsgrundlag
5. Kommunalt styringsgrundlag5.1 Indledning
Gennemgangen i kapitel 3 viser, at der med eSundhed og opbygningen af det Kom-munaløkonomiske Sundhedsinformationsgrundlag (KØS) er udviklet et detaljeretdatagrundlag for kortlægning af sundhedstrækket for de enkelte kommuners borgere.Kun få kommuner har hidtil benyttet systemet på en konsistent måde, primært pågrund af den ovenfor nævnte svære tilgængelighed. Der er imidlertid tale om en vok-sende interesse, og med den nye mere brugervenlige version 2, der igangsættes framedio 2010, er der skabt grundlag for, at langt flere kommuner vil kunne drage nytteaf de indsamlede data, og derigennem styrke grundlaget for kommunale initiativer påsundheds-, forebyggelses- og plejeområdet.På baggrund heraf vurderes nedenfor mulighederne for en øget nyttiggørelse af eksi-sterende data, herunder offentliggørelse af relevante indikatorer med henblik på atsynliggøre forskelle og øge udbredelsen af ’bedste praksis’ på særligt plejeområdet.5.2 Overvejelser om et styrket kommunalt styringsgrundlag og en øgettransparens
Der vurderes at være et stort potentiale for en øget gennemsigtighed i de kommunalesundhedstræk og en mere konsistent kommunal anvendelse af data som en integreretdel af den kommunale indsats for en effektiv forebyggelses- og plejeindsats.Øget gennemsigtighed
Informationen om sundhedstrækket på kommuneniveau og lavere niveau, herundersom grundlag for identificering af forskelle i sundhedstrækket, er i dag beliggende ide centrale registre.Når der bortses fra større analysearbejder, som rapporten om grundlaget for en styr-kelse af den kommunale forebyggelsesindsats fra 2008 og nærværende rapport, skerder ikke nogen systematisk og sammenhængende offentliggørelse eller samlet præ-sentation af data. Det betyder, at gennemsigtigheden og informationen er afhængigaf de konkrete analyser, som den eller de enkelte kommuner gennemfører, og at dataog resultater som udgangspunkt forbeholdes den pågældende kommune/de pågæl-dende kommuner.På det regionale område påtænkes der fremadrettet en løbende offentliggørelse afcentrale indikatorer for den regionale indsats, som fx omkostninger og liggetid, påbåde regionsniveau og for udvalgte, større behandlinger på sygehusniveau. Offentlig-gørelsen er bl.a. en udløber af arbejdet for en bedre styring på sygehusområdet, ogskal medvirke til en øget gennemsigtighed og derigennem en øget udbredelse af bed-ste praksis.
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
103
Kapitel 5. Kommunalt styringsgrundlag
Udvalget vurderer, at en tilsvarende løbende offentliggørelse af kommunefordeltesundhedstræk, baseret på få, udvalgte indikatorer, vil være hensigtsmæssig. Det vilsynliggøre kommunale forskelle, og derigennem medvirke til at øge udbredelsen afbedste praksis. Offentliggørelsen vil tjene som inspiration for mere detaljerede analy-ser i de enkelte kommuner, eller i et samarbejde mellem flere kommuner.I første omgang kunne fokus være på indikatorer på kommuneniveau,jf. boks 5.1.Boks 5.1Centrale indikatorer til løbende offentliggørelse••••Kommunal medfinansiering pr. indbyggerGennemsnitlig liggetidAndel genindlæggelserAndel borgere behandlet på sygehusene
Offentliggørelsen skal ses i sammenhæng med, at der allerede i eSundhed er mulig-hed for en række standardtræk for kommunerne (niveau 2). Endvidere er der via etanalyseværktøj adgang til yderligere variable (niveau 3).Dertil kommer, at der er et samletdokumentationsprojektet på det kommunale sundhedsom-råde,der skal sikre en national monitorering af den kommunale sundhedssektors op-gavevaretagelse, herunder effekten af den nye mere sammenhængende struktur påsundhedsområdet, som er skabt med kommunalreformen. Med modellen sker en of-fentliggørelse på kommuneniveau af i alt 27 indikatorer, der afdækker input, outputog effekt på de fem kommunale sundhedsområder. Det drejer sig fx om ventetid pågenoptræning og andel borgere i behandling for stofmisbrug. Indikatorerne offent-liggøres samtidig på hhv. Sundhedsstyrelsens hjemmeside og statistikbanken.dk. Deførste indikatorer offentliggøres i juni 2010. Samtlige indikatorer skal være offentlig-gjort i sommeren 2011.Styringsgrundlag for et mere målrettet kommunalt fokus
Det nuværende system baserer sig som udgangspunkt på træk på kommuneniveau.Der er mulighed for at danne træk på lavere niveauer, men det kræver aktuelt særligeprogrammer, hvilket nogle kommuner i samarbejde med Sundhedsstyrelsen har fåetudarbejdet.I den nye version 2 vil der i den nye brugergrænseflade i øget omfang kunne etable-res variable, der giver mulighed for træk på lavere niveauer, ligesom kommunerneselv får mulighed for at uploade specifikke grupper af cpr-numre med henblik påsærlige udtræk og analyser.Udover udviklingen af brugergrænsefladen er der yderligere potentiale for udvidelseri systemet. Det være sig såvel udvikling af grundsystemet som tilføjelse af nye data-kilder. I forhold til udvidelse af grundsystemet kan det fx gøres muligt for brugerne
104
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
Kapitel 5. Kommunalt styringsgrundlag
at oploade egne registre i KØS databasen til yderligere berigelse af databasens infor-mationer.Der er endvidere igangsat et arbejde med at forbedre grundlaget for den kommunaleindsats gennem en fortsat udbygning af data vedr. borgernes forbrug af sundheds-ydelser, som stilles til rådighed for kommunerne. Som en udløber af kvalitetsrefor-men er igangsat et projekt med det sigte at opgøre udvalgte indikatorer på distrikts-/institutionsniveau,jf. boks 5.2.Det vil give mulighed for analyser på et lavere niveauend kommuneniveauer.Formålet med projektet er at styrke den faglige kvalitet af kommunernes ældrepleje.Dette gøres ved at give kommuner og institutioner adgang til oplysninger på forskel-lige niveauer for udvalgte indikatorer, der kan følges over tid. Disse oplysninger kanbruges fremadrettet til at styrke den faglige kvalitet af den kommunale indsats i for-hold til at understøtte forebyggende tiltag og undgå uhensigtsmæssige indlæggelser.Boks 5.2Projekt ’Forebyg genindlæggelser’Som en del af projektet faglige kvalitetsoplysninger i dagtilbud og plejeboliger indgår udviklingen afet redskab til forebyggelse af genindlæggelser. Følgende elementer indgår:•Konkret fastlægges få, relevante indikatorer, fx hyppigheden af 0-dags indlæggelser tilknyttetsygdomme, der i vid udstrækning er forebyggelige (væskemangel, blærebetændelse, knogle-brud mv.). Dette kombineres med fastlæggelse af opgørelsesniveauer (kommune, distrikt, insti-tution), herunder metode til identifikation af distrikt og institutionsniveauer.Datasæt på forskellige niveauer for de besluttede indikatorer udarbejdes til løbende offentliggø-relse på eSundhed (som minimum for pilotkommunerne og optimalt hele landet).Driftsklar løsning inden for rammerne af eSundhed, der løbende (eksempelvis månedlig) opda-teres, så udviklingen på alle opgørelsesniveauer kan følges.
••
Systemet leveres klart i december 2010 og oplysningerne formidles via eSundhed med regelmæssigeopdateringer af data således, at udviklingen i indikatorerne kan følges over tid med mulighed for atspore en eventuel effekt af kommunale initiativer og tiltag. Den løbende opdatering og drift vareta-ges af Sundhedsstyrelsen.
5.3 Opsamling
Udvalget anbefaler, at der løbende offentliggøres relevante indikatorer om borgernessundhedstræk med henblik på at synliggøre forskelle og øge udbredelsen af ’bedstepraksis’ på særligt plejeområdet. Offentliggørelsen vil tjene som inspiration for meredetaljerede analyser i de enkelte kommuner, eller i et samarbejde mellem flere kom-muner. Data vil i første omgang være på kommuneniveau, men kan udvikles på lave-re niveauer, fx plejehjemsniveau, i takt med at datamulighederne forbedres.Udvalget anbefaler, at der arbejdes videre med udviklingen af analysemuligheder ogsammenkobling af kommunale og regionale sundhedsdata via eSundhed og detKommunaløkonomiske Sundhedsinformationsgrundlag (KØS), med fokus på udvik-
Kommunal medfinansiering på sundhedsområdet¶Maj 2010
105
Kapitel 5. Kommunalt styringsgrundlag
ling af mere specifikke og fokuserede analyser. Der vurderes at være et stort poten-tiale for kommunale analyser, der kan styrke den decentrale sundheds- og forebyg-gelsesindsats. Udvalget har i den forbindelse konstateret, at der som led i kvalitetsre-formen er igangsat et udviklingsarbejde med opgørelse af udvalgte indikatorer på ple-jeinstitutions-/plejedistriktsniveau, der skal afsluttes med udgangen af 2010.
106
Kommunal medfinansiering på sundhedsområdet¶Maj 2010